Нурофен® от температуры. При какой температуре давать ребенку?
Нурофен
® от температурыЛинейка препаратов Нурофен® для детей содержит ибупрофен, который оказывает 3 основных эффекта: обезболивающий, противовоспалительный и жаропонижающий5. Эти действия выражены в равной степени, однако чаще всего лекарство применяется как жаропонижающая терапия при гриппе, ОРВИ и различных инфекциях4.
Ибупрофен начинает работать уже через 15-30 мин3. Дополнительное преимущество состоит в том, что он действует длительно — до 6 — 8 ч3.
Детская линейка Нурофен® имеет несколько форм выпуска.
Суспензия Нурофен® для детей рекомендована с 3-х месяцев и до 12-ти лет, не содержит сахара и искусственных красителей и обладает приятным вкусом клубники или апельсина6. Сироп выпускается в удобных флаконах со специальным мерным шприцем, что значительно упрощает дозирование препарата, которое зависит от возраста и веса ребенка.
С 6-ти лет и при весе больше 20 кг7 ребенок может принимать таблетки Нурофен®, а для подростков возможно применение Нурофен® 12+ по 1 таблетке 3-4 раза в сутки8.
При какой температуре давать Нурофен
® ребенкуЖаропонижающие препараты стоит давать, если температура тела малыша (до 3-х месяцев) поднимается выше 38 °С, а старше 3-х месяцев — при 39 °С и при наличии мышечной или головной боли, а также пациентам с хронической патологией3.
Температура 37-37,5 °С безопасна и сбивать ее не рекомендуется3.
Таким образом, при температуре 39 °С у малышей с 3-месячного возраста можно давать суспензию Нурофен
Для улучшения самочувствия ребенка достаточно снизить температуру на 1-1,5°С и совсем не обязательно пытаться добиться нормальных значений3.
Что делать если температура не снижается
Если температура не снижается после приема препарата или держится дольше 3-х дней, необходимо обратиться к педиатру
Обратите внимание на обязательные правила ухода за ребенком: нужно раскрыть ребенка, одеть в свободную одежду, температуру в комнате поддерживать в пределах 18–21 °C9.
Лихорадящий ребенок всегда теряет много жидкости3,9. Для избежания обезвоживания необходимо пить больше воды, морс, травяной чай, чай с лимоном, водно-солевые растворы, например, регидрон3.
Для снижения температуры можно обтирать ребенка водой комнатной температуры (Т° 25-30°С)3. Использование холодной воды недопустимо, так как это сужает сосуды кожи и приводит к дополнительному повышению температуры тела. Для облегчения состояния при лихорадке помогают компрессы: влажные махровые салфетки или полотенца смачивают в воде, отжимают и кладут на виски, лоб, запястья, меняя их каждые 10 минут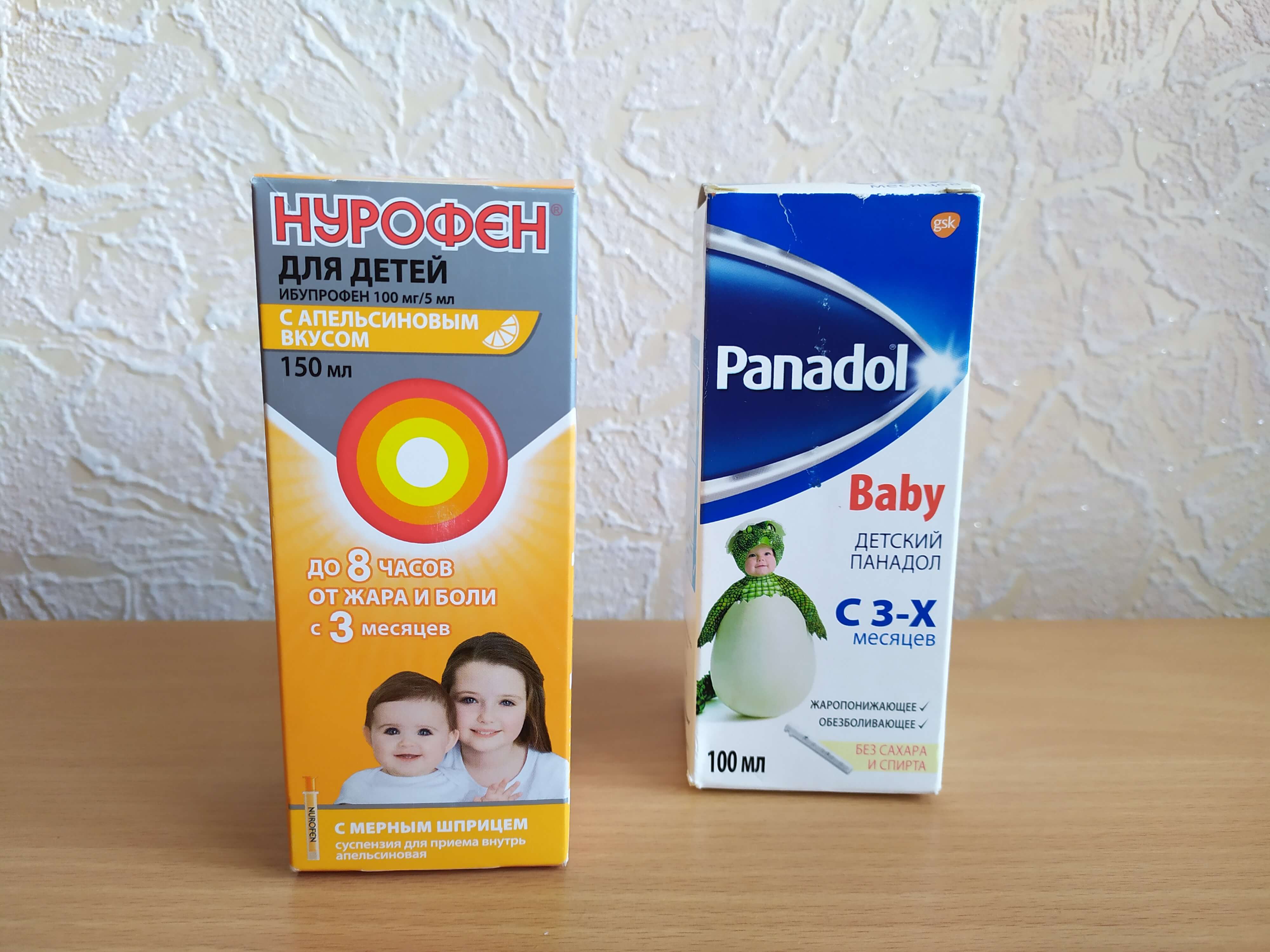
Чередование лекарственных препаратов для снижения температуры или совместный прием разных жаропонижающих препаратов не рекомендуется из-за риска передозировки и побочных эффектов3.
Подробнее ознакомиться с инструкциями препаратов Нурофен® можно в разделе «Инструкции».
- М.К. Ермакова. Несоответствия терапии острой респираторной патологии у детей на амбулаторном этапе клиническим рекомендациям. Регулярные выпуски «РМЖ» №4 от 03.04.2020, стр. 7-10
- А.В. Горелов Острые инфекционные заболевания у детей: превентивные меры и патогенетическая терапия (симпозиум в рамках VI конгресса Евро-Азиатского общества по инфекционным болезням), Регулярные выпуски «РМЖ» №9 от 26.06.2020, стр. 7-12
- А.А. Баранов, В.К. Таточенко, М.Д. Бакрадзе. Клинические рекомендации для педиатров. Лихорадящий ребенок. 2015, Протоколы диагностики и лечения.
- В.М. Шайтор. Жаропонижающие средства при лихорадке у детей. «ФАРМАТЕКА», 2011, №0 (0), СПЕЦВЫПУСК: Педиатрия, с.
 28-32
28-32 - Т.Е. Морозова, С.М. Рыкова, И.Ю. Юдина. Ибупрофен у детей: профиль эффективности и безопасности. «Практика педиатра», сентябрь 2014, с. 18-22 Т.Е.
- Инструкция по медицинскому применению лекарственного препарата Нурофен® для детей, суспензия для приема внутрь [апельсиновая, клубничная], РУ П N014745/01
- Инструкция по медицинскому применению лекарственного препарата Нурофен®, таблетки, покрытые оболочкой, РУ П N013012/01
- Инструкция по медицинскому применению лекарственного препарата Нурофен® 12+, таблетки, покрытые оболочкой, РУ ЛП-001910.
- А.Л. Киселева. Адекватная терапия лихорадки у детей. «Практика педиатра», декабрь 2011, с. 24-28
Детский Панадол – жаропонижающее и болеутоляющее
Любая мама начинает бить тревогу, когда у малыша поднимается температура. Это же симптом заболевания! Но нельзя забывать, что жар — это защитная реакция организма на действие вирусов, бактерий, токсинов и др. Растущий детский организм учится самостоятельно справляться с инфекцией.
Детский Панадол (парацетамол) — жаропонижающее и болеутоляющее средство для детей1,2.
Парацетамол, активное вещество Детского Панадола, вот уже 40 лет успешно применяется педиатрами всего мира для облегчения болей разного происхождения и снижения жара
- Простудных заболеваниях;
- Гриппе и детских инфекционных заболеваниях, таких как ветряная оспа, краснуха, коклюш, корь, скарлатина и эпидемический паротит;
- Боли при среднем отите;
- Боли в горле;
- Боли при прорезывании зубов.
Более того, парацетамол:
- Рекомендован для снижения повышенной температуры тела у детей после вакцинации1,2;
- Может применяться у детей в возрасте с 3 месяцев1;
- Снижает температуру постепенно5;
-
Не оказывает влияния на состояние слизистой желудочно-кишечного тракта и водно-солевой обмен1,2.

Важно отметить, что Детский Панадол не содержит:
- Сахар;
- Спирт;
- Ибупрофен;
- Аспирин (ацетилсалициловую кислоту).
Существуют различные способы снижения повышенной температуры у ребенка, и многие мамы задаются вопросом — какое средство выбрать? Были проведены исследования, в ходе которых действие однократной дозы парацетамола и ибупрофена у детей в возрасте от 2 до 12 лет с острой болью в горле сравнивалось с действием эффекта плацебо. Через определенные промежутки времени дети оценивали интенсивность боли с помощью Визуальной аналоговой шкалы облегчения боли со смайлами. Родители и педиатры оценивали интенсивность боли и ее изменения. По оценкам, которые были даны детьми, парацетамол и ибупрофен оказывают практически идентичное действие, которое в то же время намного более значимо, чем действие плацебо
Также было проведено исследование по сравнению результата применения однократной дозы парацетамола (15 мг/кг) и ибупрофена (10 мг/кг) для снижения повышенной температуры у детей в возрасте от 3 месяцев до 12 лет.
Детский Панадол выпускается в двух лекарственных формах:
|
Детский Панадол (суспензия для приема внутрь, 120 мг / 5 мл, флакон 100 мл, с 3-го месяца жизни |
|
|
|
| Детский Панадол (суппозитории ректальные, 125 мг, 250 мг, с 6-го месяца жизни2,8) | |
|
|
Таблица дозировки Детского Панадола1
| Масса тела (кг) | Возраст | Доза | |||
| Разовая | Максимальная суточная | ||||
| мл | мг | мл | мг | ||
| 4,5 — 6 | 2 — 3 месяца |
Только по предписанию врача |
|||
| 6 — 8 | 3 — 6 месяцев |
4. 0 0 |
96 | 16 | 384 |
| 8 — 10 | 6 — 12 месяцев | 5.0 | 120 | 20 | 480 |
| 10 — 13 | 1 — 2 года | 7.0 | 168 | 28 | 672 |
| 13 — 15 | 2 — 3 года |
9. 0 0 |
216 | 36 | 864 |
| 15 — 21 | 3 — 6 лет | 10.0 | 240 | 40 | 960 |
| 21 — 29 | 6 — 9 лет | 14.0 | 336 | 56 | 1344 |
| 29 — 42 | 9 — 12 лет |
20. 0 0 |
480 | 80 | 1920 |
Всегда следуйте инструкции по дозировке, указанной на упаковке; не превышайте указанной дозировки, кроме случаев увеличения дозы по назначению врача.
Инструкции по медицинскому применению (нажмите здесь).
Длительность применения без консультации врача — 3 дня.
При случайном превышении рекомендованной дозы следует немедленно обратиться к врачу.
При возникновении побочных эффектов прекратите прием препарата и немедленно обратитесь к врачу.
1.В соответствии с инструкцией по медицинскому применению лекарственного препарата Детский Панадол, в лекарственной форме суспензия для приема внутрь.
2.В соответствии с инструкцией по медицинскому применению лекарственного препарата Детский Панадол, в лекарственной форме суппозитории ректальные.
3.Cranswick N., Coghan D. Paracetamol efficacy and safety in children: the first 40 years. American Journal of Therapeutics. 2000:7; 135-141.
4.World Health Organization. The Selection and Use of Essential Medicines. Report of the WHO Expert Committee. 2005.
5.A.R.Temple et al. Dosing and Antipyretic Efficacy of Oral Acetaminophen in Children. Clin Ther. 2013.
6.Schachtel BP, Thoden WR. Clin Pharmacol Ther. 1993; 53:593-601.
7. Paracetamol in Paediatric Fever; objective and subjective findings from a randomized, blinded study. Curr Med Res Opin. 2007; 23:2205-2211; Walson PD, Galletta G, Chomilo F, et al. Comparison of miltidose ibuprofen and acetaminophen therapy in febrile children. AJDC. 1992; 146:626-632.
8.Использование суппозиториев целесообразно при тошноте, рвоте, срыгивании, затруднении глотания, а также в случае, когда ребенок отказывается от приема суспензии.
Вопросы и ответы — Температура у ребенка
В 2015 году в серии клинические рекомендации Союза педиатров России, вышел сборник «Лихорадящий ребёнок. Протоколы диагностики и лечения.» В нем пересмотрены некоторые моменты относительно действий врачей и родителей при повышении температуры у детей при различных заболеваниях. В этой статье я постарался собрать ответы на наиболее часто задаваемые родителями вопросы с учетом современных рекомендаций и практического опыта.
Протоколы диагностики и лечения.» В нем пересмотрены некоторые моменты относительно действий врачей и родителей при повышении температуры у детей при различных заболеваниях. В этой статье я постарался собрать ответы на наиболее часто задаваемые родителями вопросы с учетом современных рекомендаций и практического опыта.
Вот чего не нужно, так это паники. По современным данным, лишь температура свыше 40 градусов может нанести вред детям с хроническими заболеваниями.
Изначально здоровые дети переносят высокую температуру без последствий для здоровья. Здоровый ребенок просто не способен нагреть сам себя до опасных цифр. Но, его так нагреть можно извне, неправильными действиями. Например, при обычной лихорадке укрыть одеялом, при температуре воздуха в комнате выше 22°С. Но это уже не лихорадка, а именно гипертермия, состояние при котором нужно вызывать скорую помощь. Основное отличие – не помогают жаропонижающие и обтирания.
Но ведь высокая температура говорит об опасной болезни?
Как раз у детей вовсе не цифры градусника указывают на опасность. Опасна не температура, а болезнь, ее вызвавшая. Высокая температура может быть и при неосложненной ОРВИ, которая пройдет за 2-3 дня. Или при безопасной детской инфекции – внезапная экзантема, ее еще называют: розеола, трехдневная лихорадка, температура нередко 40-41°С. А при опасной болезни менингит, часто может не превышать 39,5. Есть и опасные заболевания, сопровождающиеся температурой. Вот что требует вызова скорой помощи:
-
возраст до 3 месяцев
-
появление наряду с холодными руками и ногами «мраморного» рисунка на «гусиной коже»
-
отсутствие видимых признаков болезни, кроме повышенной температуры у ребёнка до 3 лет
-
сохранение температуры выше 38,5 на 4 день болезни с появлением частого дыхания
-
сыпь на коже, не бледнеющая при надавливании пальцем
-
невозможность прижать подбородок к груди и/или выбухание родничка
-
боль в животе
- боли в ногах и/или в руках
- температура через 2 часа после приема жаропонижающего стала выше, это признак перегрева – гипертермии.

А как же судороги?
Наблюдаются примерно у четырёх детей из ста и не зависят напрямую от высоты подъема температуры. Кроме того, не являются опасными для здоровья, хотя, несомненно, очень пугают родителей. Помощь при возникновении фебрильных судорог заключается в повороте головы набок и обеспечении доступа свежего воздуха. Все необходимые препараты вводятся врачом «скорой», которую необходимо вызвать и встретить другому взрослому.
И что, совсем ничего опасного в высокой температуре нет?
Есть, это обезвоживание – потеря жидкости из-за испарения с дыханием и потом. При лихорадке ребенка сложно уговорить пить, но именно в этот момент это ему необходимо.
А холодные руки и ноги?
Чаще всего это кратковременное явление, не требующее вмешательства врача и не представляющее угрозы здоровью.
На сколько нужно сбивать температуру?
На 1-1,5 градуса достаточно, ибо только с помощью повышения температуры организм ребёнка борется с инфекцией.
При каких значениях градусника давать жаропонижающие?
Привожу общие рекомендации, нужно советоваться с врачом, который лечит вашего конкретного ребенка.
-
У детей в возрасте до 3 месяцев – с 38°С
-
У детей старше 3 месяцев, не имеющих хронических заболеваний – с 39°С
-
У детей с заболеваниями головного мозга, сердца и лёгких – с 38,5°С
Нет. Цифры на градуснике не имеют значения для начала приема жаропонижающего, если ребёнок:
-
очень плохо переносит повышенную температуру, ведёт себя беспокойно
-
имеет «мраморный» рисунок на бледной «гусиной коже»
-
дрожит, его «бьет озноб»
Какие лекарства использовать?
Только на основе ибупрофена и парацетамола, названия действующего вещества всегда указаны на упаковке под торговой маркой жаропонижающего.
Почему они не помогают?
Самая частая причина – неправильная дозировка, расчет дозы на возраст, а не на вес ребёнка. Второй частой причиной является обезвоживание. Третьей — ребенок слишком тепло одет, укрыт, в комнате тепло.
Какую дозу надо дать?
Самым популярным жаропонижающим на основе ибупрофена является «Нурофен для детей» в виде сиропа. Нужно вес ребёнка в килограммах разделить пополам. Например, если вес 10 кг, то 10:2 = 5 мл детского Нурофена и следует ему дать. Такую дозу можно повторить не раньше, чем пройдёт 8 часов.
Самым удачным по форме выпуска жаропонижающим является «Эффералган» сироп для детей с действующим веществом парацетамол. Его мерная ложка позволяет набирать дозу лекарства сразу на вес, не вычисляя ее в мг.
Все остальные препараты «Панадол», «Калпол», «Парацетамол» сироп и т. п. требуют математических действий, умножения веса на 0,6. Например, если ребёнок весит 10 кг, то 10*0,6=6 мл «Панадола» следует дать. Такую дозу можно повторить через 6 часов.
п. требуют математических действий, умножения веса на 0,6. Например, если ребёнок весит 10 кг, то 10*0,6=6 мл «Панадола» следует дать. Такую дозу можно повторить через 6 часов.
Можно, но между приёмами парацетамола и ибупрофена должно проходить не менее 2 часов. Если их принять вместе, то есть опасность повреждения почек.
Почему нельзя другие лекарства от температуры?
Медицинские исследования не выявили реальной пользы от других лекарств, зато определили вред каждого:
- «Но-шпа» не имеет эффекта при холодных руках и ногах, зато имеет список побочных эффектов.
- «Анальгин» опасен развитием потери сознания и не должен использоваться родителями без присутствия работников служб скорой и неотложной помощи.
- «Найз» у одного из 250 принимавших его пациентов вызвал повреждение печени
На каждый килограмм веса ребенку в час надо выпивать 4 мл. То есть, если ребёнок весит 10 кг, то каждый час он должен выпивать не менее 10*4=40 мл.
То есть, если ребёнок весит 10 кг, то каждый час он должен выпивать не менее 10*4=40 мл.
Можно ли обтирать?
Можно, после приема жаропонижающего средства обтереть водой с температурой на 1-2 градуса ниже, чем температура тела ребенка. То есть, если у него 40 °С, то температура воды должна быть 38-39°С. Обтирать нужно все горячие на ощупь участки кожи, оставляя мокрыми до высыхания. После чего снова измерить температуру. Снижения на 1-1,5 градуса достаточно для прекращения процедуры.
Что же делать с холодными руками и ногами?
Их нужно аккуратно согреть, мягко растирая до легкого покраснения кожи, для чего использовать шерсть, махровое полотенце или просто свои ладони.
Сколько ждать эффекта от жаропонижающего и обтирания?
Два часа. Если температура не снизилась, то следует дать второе жаропонижающее, продолжить обтирания и выпаивание ещё 2 часа. Если температура не снизилась и/или ещё повысилась, то вызвать «скорую».
Если температура не снизилась и/или ещё повысилась, то вызвать «скорую».
Чем может помочь «скорая»?
Оценить состояние ребенка, определить, нужна ли в этом случае госпитализация. Оказать помощь путём инъекционного введения лекарств и врачебных методов снижения температуры у ребёнка. Именно при лихорадке, реально она нужна в очень небольшом проценте случаев, неэффективности жаропонижающих, связанных с гипертермией – состоянием, осложняющим лихорадку, когда ребёнок не способен отдать тепло тела.
Как правильно измерять температуру?
Измерение температуры подмышкой ртутным стеклянным термометром у детей уже признано наименее предпочтительным из-за опасности его разбить. На смену ему пришли электронные и инфракрасные термометры. Мало кто знает, но для получения результата, сравнимого с ртутным термометром, электронный должен находиться подмышкой то же самое время. То есть, 5 минут, если ребенок находился при комнатной температуре. И 10 минут, если находился до измерения при более низкой температуре.
Почему электронные градусники показывают температуру ниже?
Причины резные: неплотное прижатие, измерение меньше 5 минут, пот, спазм сосудов кожи, разряд батарейки, отсутствие заводской установки на измерение температуры кожи. Можно использовать эти термометры с учетом поправки. Для этого взрослый, без повышенной температуры, ставит под одну подмышку электронный, а под другую – ртутный. Измеряет 5 минут и сравнивает. Например, получили 35.6 и 36.6 соответственно. При последующих измерениях электронным будете прибавлять 1 градус.
Какой термометр лучше?
Температуру равную подмышечной имеет область виска. Для ее измерения используют инфракрасные термометры. Это самый оптимальный метод для родителей на сегодня. Для правильного применения нужно гораздо меньше тонкостей: вытереть пот с виска, убрать волосы, держать на правильном расстоянии (указано в инструкции), вовремя менять батарейку, произвести настройку на измерение температуры височной области (тоже написано в инструкции). Использование других термометров: в соске, ушных, полосок для лба – чревато ошибками измерения в сторону занижения или ложного повышения.
Как часто измерять температуру?
Ребенку с лихорадкой необходим контроль температуры:
- каждые 2 часа при неэффективном применении.
Что МОЖНО и что НЕЛЬЗЯ делать при высокой температуре у ребенка (7 правил)
✔1. Как и когда сбивать температуру у ребенка
Сбиваем, если выше 39
Ваша задача — снизить температуру до 38.9 С в попке (38.5 С подмышечная впадина).
• для снижения температуры используйте парацетамол (ацетоминофен), ибупрофен. Никогда не используйте аспирин, особенно, если у ребенка ветрянка.
• разденьте ребенка (не укутывайте!). Не забудьте о прохладном , свежем воздухе в комнате.
• для снижения температуры можно использовать также прохладные ванны (температура воды соответствует нормальной температуре тела ).
• не используйте спиртовые обтирания, особенно у маленьких детей. Помните, алкоголь — яд для ребенка.
✔2. Почему Парацетомол и Ибупрофен не всегда помогают?
Дело в том, что все препараты в педиатрической практике рассчитываются на вес конкретного ребенка.
Препараты нужно принимать, правильно рассчитывая дозу на вес конкретного ребенка, с помощью специальных мерных шприцев
Производители, особенно дешевых парацетамолов, почему-то занижают дозы, а ориентироваться на рекомендацию – «от 6 месяцев до 3 лет» так же не разумнотак как не может одна доза препарата подходить ребенку весом от 8 до 18 кг.
✔3. Как правильно принимать жаропонижающие? (Рассчитываем дозу лекарства)
Парацетамол (Панадол, Эффералган, Цефекон Д) разовая доза препарата – 15 мг/кг.
То есть для ребенка весом 10 кг разовая доза будет 10кг Х 15 =150 мг.
Для ребенка весом в 15 кг — 15Х15=225 мг.
Такую дозу можно давать до 4 раз в сутки, если это нужно.
Ибупрофен (нурофен, ибуфен)
Разовая доза препарата 10 мг/кг.
То есть ребенку весом 8 кг нужно 80 мг, а весом 20 кг – 200мг.
Препарат можно давать не более 3 раз в сутки.
Препараты снижают температуру в течении часа-полутора, примерно на 1-1,5 градуса, ожидать снижения температуры до «нормы» 36,6 не следует.
✔4. Какие препараты НЕЛЬЗЯ давать ребенку
Анальгин (метамизол натрия). Применение препарата в цивилизованном мире не одобрено из-за высокой токсичности, угнетающего действия на кроветворение.
В России используется широко, особенно в условиях неотложной помощи, в составе «литической смеси». Возможно однократное введение препарата в условиях, когда другие, более безопасные препараты недоступны. Но постоянный прием анальгина при каждом повышении температуры абсолютно недопустим.
Аспирин (Ацетилсалициловая кислота) — применение препарата у детей до 12 лет при вирусных инфекциях запрещено из-за возможного развития токсической энцефалопатиии с повреждением печени – синдрома Рейе.
Нимесулид (Найз, Нимулид) – несколько лет назад широко рекламировался как жаропонижающее у детей из-за пробелов в законодательстве. Температуру снижает замечательно. Производится только в Индии. В цивилизованном мире применение в детском возрасте запрещено из-за возможности развития тяжелого поражения печени (токсического гепатита). На данный момент применение препарата у детей до 12 лет в России запрещено фармкомитетом.
✔5. Нельзя!
— Прикладывать холодные предметы к «температурящему» телу ребенка – это провоцирует спазм сосудов кожи. И если снижение температуры кожи и происходит, то температура внутренних органов, наоборот, увеличивается, что представляет исключительную опасность.
— Растирать спиртом или уксусом нельзя, поскольку через кожу эти вещества попадают в организм ребенка, а значит, возможно отравление.
✔6. Что делать при «белой лихорадке»?
Если кожа вашего ребенка, несмотря на высокую температуру, розовая и влажная на ощупь, вы можете быть относительно спокойны – баланс между теплопродукцией и теплоотдачей не нарушен. Но если при высокой температуре кожа бледная, руки и ноги холодные, а ребенка бьет озноб, то это «белая лихорадка», при которой возникает спазм сосудов. Причиной могут быть повреждения в ЦНС, нехватка жидкости, снижение давления и др. причины.
При белой лихорадке:
1) Попробуйте дать пол таблетки Нош-пы и интенсивно растирайте руками холодные конечности ребенка. Учтите, что жаропонижающие не начнут действовать в полную силу, пока не пройдет спазм сосудов. Обязательно вызывайте скорую помощь — они сделают инъекцию «литической смеси»!
2) Исключите любые методы физического охлаждения – обтирания, завертывание в холодные простыни и т.д.! У вашего ребенка и так уже происходит спазм сосудов кожи.
✔7. Какую форму лекарства выбрать?
При выборе формы лекарства (жидкой микстуры, сиропа, жевательных таблеток, свечей) следует учитывать, что препараты в растворе или сиропе действуют через 20-30 минут, в свечах — через 30-45 минут, но их эффект более длительный. Свечами можно воспользоваться в ситуации, когда у ребенка возникает рвота при приеме жидкости или он отказывается пить лекарство. Свечи лучше использовать после дефекации ребенка, их удобно вводить на ночь
Батин А.А, врач педиатр, аллерголог медицинского центра «Врач плюс»
Как правильно снижать температуру у грудничка?
Как правильно снижать температуру у грудничка?
Повышение температуры тела у ребенка грудного возраста всегда вызывает тревогу у родителей. Температура тела у маленьких детей может повышаться при различных состояниях и заболеваниях. Снижение температуры не устраняет причину заболевания, а лишь временно улучшает состояние больного ребенка.
Важно помнить, что у малыша повышение температуры является защитной реакцией организма, которая мобилизует иммунную систему на борьбу с бактериями и вирусами. При температуре увеличивается скорость биохимических реакций, быстрее образуются защитные антитела, тем самым создаются все условия для успешной борьбы с возбудителями инфекции. Также при лихорадке в организме вырабатываются интерфероны, вещества, которые создают благоприятные условия для гибели вирусов. Интерфероны ставят на клетку своеобразный биологический замок, мешая возбудителю инфекции проникнуть в клетку, призывают на помощь клетки иммунной системы — макрофаги, убивающие вредные микроорганизмы. Повышение температуры при неинфекционных заболеваниях и состояниях играет роль своеобразного сигнала тревоги, который свидетельствует о нарушениях в работе организма. Поэтому родителям следует избегать бесконтрольного применения жаропонижающих средств и придерживаться правильной тактики оказания первой помощи малышу при лихорадке.
Какую температуру следует считать нормальной для грудничка?
Температура тела здорового ребенка до года в течение суток может меняться от 36,0 до 37,40 С. В вечернее время она может быть немного выше, чем утром в связи с физиологическими изменениями уровня обмена веществ в организме. К концу первого года жизни температура у малыша устанавливается 36-370 С.
При перегревании (в летнюю жару, в душном помещении, или ношение одежды не по погоде), беспокойстве, крике кратковременно в течение 15-30 минут температура может повыситься до 37 – 370С такую температуру тоже можно считать нормальной при отсутствии других симптомов. В этом случае, сначала нужно устранить причину вызвавшую подъем температуры, подождать 20 – 30 минут, а затем повторно измерить температуру, если она нормализовалась, и других симптомов у ребенка нет, самочувствие хорошее, тогда в осмотре врача нет необходимости.
При любом повышении температуры выше или равному 380 у грудного ребенка необходим осмотр педиатра. Если температура поднялась до 390С и не снижается при помощи жаропонижающих средств, необходимо вызвать скорую помощь.
При повышенной температуре ребенок плаксив, беспокоен, отказывается от еды, сердцебиение и дыхание учащаются. На пике высокой температуры (380С и выше) возможна рвота. Кожа ребенка, как правило, розового цвета, влажная и теплая на ощупь. Но в некоторых ситуациях, несмотря на лихорадку стопы и ладони остаются холодными, кожа при этом бледная, это связано с нарушениями кровообращения. При лихорадке нарушается равновесие между теплообразованием и теплоотдачей тела, вследствие чего происходит расстройство деятельности нервной системы, а результатом этого расстройства являются нарушения в кровообращении, дыхании и обмене веществ. Процесс подъема температуры у некоторых детей сопровождается ознобом. Иногда на фоне высокой температуры возможно стул может стать более мягкой консистенции, это происходит в связи с функциональными изменениями кишечника и изменениями тонуса нервной системы. Водянистый стул с примесью слизи и зелени – это уже признак кишечной инфекции. У детей до 5 летнего возраста в связи с незрелостью нервной системы на фоне лихорадки (как правило, при температуре выше 390С) возможно появление судорог, которые проявляются потерей сознания и судорожным подергиванием ручек и ножек (так называемые фебрильные судороги).
Как правильно измерять температуру у грудничка?
Малышам можно измерять температуру в следующих местах: в подмышечной впадине, в прямой кишке, в полости рта, в паховой складке, в локтевом сгибе, на лбу, в ухе. Предпочтительно измерять температуру в подмышечной впадине, этот способ измерения считается наиболее достоверным и удобным. При этом следует помнить о некоторых особенностях измерения температуры у детей. В разных частях тела температура неодинакова, например, температура в подмышечной впадине считается нормальной до 37,40С, а ушная или ректальная (в прямой кишке) – до 38,00С. Измерять температуру ребенку нужно в состоянии покоя, он не должен в это время есть, пить или плакать — любое действие, требующее от малыша малейших физических затрат, может повлиять на показания термометра.
В аптеках представлен огромный ассортимент термометров. По принципу действия термометры делятся на три группы: ртутные, электронные и градусники-индикаторы. Для точности лучше измерять температуру двумя термометрами (электронным и ртутным), затем сравнивать их показания. Градусники-индикаторы в виде полимерной пластинки, которая прикладывается на лоб, удобны для измерения температуры в дороге, но их показания приблизительны, поэтому для уточнения температуры под рукой должен быть электронный или ртутный термометр.
Причины повышения температуры у грудничков
Повышение температуры у грудничков могут вызывать самые разные причины. Наиболее часто это острые респираторные вирусные инфекции (ОРВИ), грипп. Кроме этого, лихорадку могут вызвать различные инфекционные заболевания, воспалительный процесс в легких — пневмония, почках (например, пиелонефрит), кишечные инфекции, стоматит – воспаление слизистой рта, реакция на прививку, чаще на АКДС – вакцину против коклюша, дифтерии и столбняка. Повышение температуры вызывает неочищенный коклюшный компонент вакцины (взвесь убитых коклюшных микробов). Современные вакцины АКДС («Инфанрикс», «Пентаксим»), которые содержат очищенный коклюшный компонент, вызывают лихорадку значительно реже.
У новорожденных и детей первого года жизни причинами неинфекционной лихорадки могут быть обезвоживание, избыточное содержание в рационе белков, поваренной соли, перегревание (например, в жаркое время года), нервное возбуждение при сильном беспокойстве, крике, плаче, реакция на боль. Часто причиной лихорадки может быть интенсивное прорезывание зубов. Однако следует знать, что 90% случаев повышения температуры у детей, у которых в это время режутся зубы, обусловлено другими причинами. Поэтому при лихорадке, даже если у ребенка идет прорезывание зубов, необходим осмотр врача, чтобы исключить другие причины лихорадки.
Наиболее редкие причины повышения температуры у детей – это эндокринные, аутоиммунные, онкологические заболевания, а также повышенная чувствительность к некоторым лекарственным препаратам (чаще всего это антибиотики, сульфаниламиды, барбитураты, аспирин, аллопуринол, аминазин, атропин, теофиллин, новокаинамид,как правило, лихорадка развивается на 5-10-й день после начала приема таких препаратов).
Чем помочь малышу:
Не медикаментозные способы снижения температуры
Когда температура поднимается до 380 у детей до 3 месяцев жизни и до 390 у детей старше этого возраста сначала нужно попробовать снизить температуру не медикаментозными способами (охлаждение, растирание).
При температуре ребенку нужно обеспечить покой и обильно поить жидкостью (можно использовать кипяченую воду, детские чаи или специальные регидратационные растворы), так как необходимо восполнить потерю жидкости, которую ребенок теряет при высокой температуре за счет потоотделения. Новорожденного при лихорадке выше 380 допаивать кипяченой водой, с 1 месяца жизни можно использовать детские чаи, специальные регидратационные растворы. Если малыш находится на грудном вскармливании чаще предлагать ему грудь.
Для того чтобы улучшить отдачу тепла нужно раскрыть ребенка, снять с него одежду на 10-15 минут при температуре в помещении не ниже 200С; обтереть всю поверхность тела спиртом или водным раствором уксуса (раствор пищевого уксуса в воде в соотношении 1:1.) (при их испарении увеличивается теплоотдача). Или вместо растирания можно обернуть ребенка влажной пеленкой (простыней) на 10-15 минут, во избежание озноба температура воды для смачивания пеленки должна быть не ниже 250С. Если же, несмотря на высокую температуру ладони и стопы ребенка холодные, надо согреть конечности ребенка, дать теплое питье и жаропонижающий препарат. Похолодание конечностей, которое вызвано спазмом сосудов, – признак неблагоприятного течения лихорадки, согревающие процедуры в этом случае помогают восстановить кровообращение.
Лекарственные препараты
Если через 20-30 минут эффекта от проводимых процедур нет, необходимо дать жаропонижающее. Эффект должен наступить через 30 минут.
У детей от 0 до 3 месяцев жаропонижающие назначаются при температуре выше 380. Если ребенок старше 3 месяцев жизни, то жаропонижающее назначается при температуре 390С и выше (если ребенок хорошо переносит температуру). Однако, если у ребенка на фоне лихорадки независимости от степени выраженности, отмечается ухудшение состояния, озноб, нарушение самочувствия, бледность кожи, жаропонижающее должно быть назначено немедленно.
При температуре ниже указанных цифр жаропонижающее давать не следует, в связи с тем, что как уже было сказано выше, температура является защитной реакцией организма. При лихорадке в организме вырабатываются интерфероны, вещества, которые создают благоприятные условия для гибели возбудителей заболеваний, препятствуют проникновению вируса в клетку, а также стимулируют иммунную систему для борьбы с инфекцией.
Нерациональное снижение температуры ведет к более длительному, затяжному течению болезни!
Однако при температуре выше 390С, а у некоторых детей (у детей с сопутствующей патологией нервной системы, с тяжелыми заболеваниями сердечнососудистой системы) и выше 380С, эта защитная реакция становится патологической: начинается разрушение полезных продуктов обмена веществ, в частности белка, у ребенка появляются дополнительные симптомы интоксикации – бледность кожных покровов, слабость, вялость, нарушения сознания.
Отдельно следует сказать о детях из группы риска по неблагоприятным последствиям лихорадки. Сюда относятся дети с тяжелыми заболеваниями сердца (врожденные пороки сердца, кардиомиопатии- заболевание, при котором поражается мышца сердца) и нервной системы, а также те дети, у которых ранее при высокой температуре отмечались судороги. Этим детям следует давать жаропонижающее при температуре от 37,5 до 38,5 0С в зависимости о того, как ребенок ее переносит. Следует помнить, что у детей с серьезными заболеваниями сердечнососудистой системы лихорадка может привести к тяжелым нарушениям функции сердца и сосудов. У детей с тяжелой патологией нервной системы лихорадка может спровоцировать развитие судорог.
Наиболее безопасен к применению у детей парацетамол. Препарат официально разрешен к применению у детей 1 месяца жизни. До этого возраста применяется, но с осторожностью по строгим медицинским показаниям. В нашей стране без рецепта продаются многие препараты на основе парацетамола. Панадол, Калпол и Эффералган и др. Для грудного ребенка лучше не использовать часть «взрослой» таблетки, а использовать детские лекарственные формы, позволяющие точно дозировать лекарство. Препараты на основе парацетамола выпускаются в разных формах (свечи, сироп, гранулы для приготовления суспензии). Сироп и суспензию можно смешивать с соком или молоком, растворять в воде, что позволяет использовать дробные дозы и максимально уменьшить для ребенка ощущение приема лекарства. При применении жидких форм лекарства необходимо использовать мерные ложки или колпачки, прилагаемые к упаковкам. Это связано с тем, что при использовании домашних чайных ложек, объем которых на 1-2 мл меньше, существенно снижается реальная доза лекарства.
Разовая доза парацетамола 10-15 мг/кг массы тела малыша на прием, не чаще 4 раз в день, не чаще чем через каждые 4 часа, суточная доза не должна превышать 60 мг/кг в сутки. Эффект парацетамола в растворе наступает через 30 минут и сохраняется 3-4 часа. При тошноте, рвоте, а также для более длительного эффекта (на ночь) парацетамол вводят в свечах. Действие свечей (Эффералган, Панадол) начинается позже через 1-1,5 часа, но длится дольше — до 6 часов, поэтому свечи более подходят для снижения температуры ночью, поскольку обеспечивают длительный жаропонижающий эффект. Также парацетамол входит в состав свечей «Цефекон Д», которые разрешены к применению с 1 месяца жизни. Действие этого препарата начинается несколько раньше через 30-60 минут и продолжается 5-6 часов. Свечи в отличие от сиропов не содержат консервантов и красителей, поэтому при их использовании значительно уменьшается риск аллергических реакций. Недостатком препаратов в форме свечей является более позднее наступление эффекта. Главные недостатки ректального пути введения лекарств — неудобство в применении, неестественность самого пути введения и индивидуальные колебания скорости и полноты всасывания препаратов. Разница во времени действия свечей и жидких форм (сироп, суспензия) препаратов с одинаковым действующим веществом связана с разным путем введения препарата, при поступлении парацетамола через прямую кишку эффект наступает позднее. (Комментарий для редактора. Поступая через прямую кишку, парацетамол сначала попадает в общий кровоток, минуя печень, поэтому активные метаболиты препарата, которые формируются в печени, будут образованы позднее, когда препарат этого органа достигнет. Соответственно, при поступлении препарата через перорально, он поступает в общий кровоток, после метаболизма в печени.)
Если снижения температуры при применении препаратов на основе парацетамола не произошло и температура продолжает повышаться дать жаропонижающее на основе ибупрофена (Нурофен, Ибуфен).
Выпускаются препараты Нурофен (свечи, сироп), Ибуфен (сироп) и др. Сироп разрешен к применению с 6 месяцев жизни, свечи с 3 месяцев. Эффект наступает через 30 минут и сохраняется до 8 часов. Разовая доза — 5–10 мг/кг массы тела 3–4 раза в сутки через 6-8 часов. Максимальная суточная доза — не более 30 мг/кг/сут. Назначается, когда жаропонижающее действие надо сочетать с противовоспалительным.
Таким образом, алгоритм поведения родителей при лихорадке у ребенка выглядит следующим образом. Когда температура поднимается до 380 у детей до 3 месяцев жизни и до 390 у детей старше этого возраста сначала нужно попробовать снизить температуру немедикаментозными способами (охлаждение, растирание), о которых было сказано выше. Если через 20-30 минут эффекта от проводимых процедур нет, необходимо дать жаропонижающее на основе парацетамола. Эффект должен наступить через 30 минут. Если снижения температуры не произошло и температура продолжает повышаться дать жаропонижающее на основе ибупрофена (Нурофен, Ибуфен). На фоне использования лекарств, продолжаем снижать температуру не медикаментозно с помощью растираний и охлаждения.
Если, несмотря на все проводимые мероприятия, эффекта не наступает, необходимо вызвать скорую помощь, в этой ситуации после осмотра ребенка будет внутримышечно введен анальгин, чаще всего в комбинации с антигистаминным препаратом (димедрол или супрастин) и папаверином (с сосудорасширяющей целью, если есть похолодание конечностей, бледность кожи).
Основные правила приема жаропонижающих:
• Регулярный (курсовой) прием жаропонижающих нежелателен, повторную дозу вводят только после нового повышения температуры! Если регулярно давать ребенку жаропонижающее, то можно создать опасную иллюзию благополучия. Сигнал о развитии осложнения, каким является повышенная температура, будет замаскирован и будет упущено время для начала лечения.
• Не следует давать жаропонижающее профилактически. Исключением являются ситуации, когда некоторым детям жаропонижающий препарат назначается после прививки АКДС для профилактики поствакцинального подъема температуры, в этой ситуации лекарство принимается однократно только по рекомендации педиатра.
• Необходимо строго соблюдать максимальную суточную и разовую дозировки, особенно быть внимательными в отношении препаратов на основе парацетамола (Эффералган, Панадол, Цефекон Д, Калпол идр.) В связи с тем, что передозировка парацетамола наиболее опасна, она приводит к токсическому поражению печени и почек.
• В тех случаях, когда ребенок получает антибиотик, регулярный прием жаропонижающих средств также недопустим, т. к. может привести к затягиванию решения вопроса о необходимости замены антибактериального препарата. Это объясняется тем, что самый ранний и объективный критерий эффективности антибиотика – это снижение температуры тела.
Запрещено использовать!
1. В качестве жаропонижающего запрещен к применению у детей аспирин из-за опасности тяжелых осложнений! При гриппе, ОРВИ и ветряной оспе препарат может вызвать синдром Рея (тяжелейшее поражение печени и мозга за счет необратимого разрушения белков).
2. Безрецептурное применение в качестве жаропонижающего у детей анальгина внутрь, поскольку он способен вызвать опасные осложнения, а именно тяжелые поражения кроветворной системы. Анальгин у детей используют только внутримышечно по строгим медицинским показаниям!
3. Также в качестве жаропонижающего недопустимо применение нимесулида (Найз, Нимулид). Препарат запрещен для детей младше 2 лет.
Правильная тактика поведения родителей при лихорадке у малыша, отсутствие бесконтрольного применения жаропонижающих и своевременное обращение за медицинской помощью позволят малышу сохранить здоровье.
Публикация для журнала «9 месяцев»
Выбор оптимального жаропонижающего средства в педиатрической практике | #08/12
Лихорадка — одна из основных причин обращения за медицинской помощью в педиатрии, обусловливающая до 30% всех посещений врача детьми в целом и до 2/3 посещений детьми в возрасте до трех лет [1, 2].
В зависимости от этиологического фактора принято выделять две основных группы лихорадки: инфекционную и неинфекционную (при асептическом иммунном воспалении, повреждении тканей и нарушении функции вегетативной и центральной нервной системы (ЦНС)) [3].
В России лихорадка у детей наиболее часто встречается при инфекционных заболеваниях, особенно острых респираторных вирусных инфекциях (ОРВИ). Большинство детей с ОРВИ лечатся на дому, нередко родители прибегают к самолечению с использованием безрецептурных анальгетиков [4].
Между тем умеренная лихорадка является важной защитно-приспособительной реакцией организма, способствующей гибели возбудителей инфекционных заболеваний, выработке антител, активизации фагоцитоза и иммунитета. Применение жаропонижающих средств иногда нежелательно в связи с тем, что они могут маскировать клинические проявления тяжелых инфекций, задерживать установление правильного диагноза, что повышает риск развития осложнений и летальных исходов [5]. В случае, когда ребенок получает антибактериальную терапию, регулярный прием жаропонижающих лекарственных средств может маскировать недостаточную эффективность антибиотика [3].
С другой стороны, повышение температуры тела до очень высоких значений (> 40 °C) может способствовать развитию отека мозга и нарушению функций жизненно важных органов [6]. Подъем температуры выше 38 °C опасен для детей первых двух месяцев жизни из-за несовершенства процессов терморегуляции, для детей в возрасте от 6 месяцев до 3 лет, входящих в группу риска по развитию фебрильных судорог, а также при наличии тяжелых заболеваний дыхательной и сердечно-сосудистой систем, течение которых может ухудшиться при лихорадке [7].
У детей с патологией ЦНС (перинатальные энцефалопатии, эпилепсия и др.) на фоне повышенной температуры тела возможно развитие судорог [8]. Фебрильные судороги наблюдаются у 2–4% детей, чаще в возрасте 12–18 мес [6].
Целью назначения жаропонижающих препаратов детям является не только профилактика вышеуказанных осложнений и обезвоживания, но и снижение дискомфорта, связанного с лихорадкой [9, 10]. Причем некоторые эксперты считают устранение дискомфорта основной целью лечения лихорадки в педиатрии [11].
Вопрос о применении антипиретика при лихорадке у ребенка должен решаться индивидуально. В группу риска по развитию осложнений при лихорадочных реакциях входят дети:
- в возрасте до 2 месяцев c температурой выше 38 °C;
- с фебрильными судорогами в анамнезе;
- с заболеваниями ЦНС;
- с хронической патологией органов кровообращения;
- с наследственными метаболическими заболеваниями [12].
Российские педиатры рекомендуют назначать жаропонижающие препараты детям первых 3 мес жизни при температуре > 38 °C, детям старше 3 мес (ранее здоровым) — при температуре > 39 °C и/или при мышечной ломоте, головной боли [13].
Кроме того, антипиретики рекомендуются всем детям с фебрильными судорогами в анамнезе при температуре > 38–38,5 °C, а также с тяжелыми заболеваниями сердца и легких при температуре > 38,5 °C.
Жаропонижающая терапия должна проводиться на фоне этиологического лечения основного заболевания, а у детей с аллергическими заболеваниями (атопический дерматит, аллергический ринит) на фоне применения антигистаминных препаратов [4].
При выборе жаропонижающего средства всегда необходимо взвешивать его соотношение польза/риск при данной патологии, оцененное на основании результатов адекватных рандомизированных контролируемых исследований. Необходимо отдавать предпочтение наиболее хорошо изученным в педиатрии препаратам, которых на сегодняшний день крайне мало — 75% находящихся на фармацевтическом рынке лекарственных средств (ЛС) никогда не изучались в адекватных клинических исследованиях у детей [14, 15]. Важным фактором при выборе ЛС детям также является наличие у препарата педиатрических лекарственных форм и их органолептические свойства (вкус, запах), а также удобство дозирования и применения, что позволяет повысить приверженность фармакотерапии и предотвратить медицинские ошибки.
Среди препаратов с анальгезирующим и жаропонижающим действием наиболее хорошо изученными в педиатрии являются ибупрофен и парацетамол. Эти препараты рекомендует Всемирная Организация Здравоохранения, они являются единственными представителями своей группы, разрешенными для безрецептурного применения при лихорадке и боли у детей в большинстве экономически развитых стран, включая Российскую Федерацию. Парацетамол и ибупрофен могут назначаться детям с первых месяцев жизни как в стационаре, так и в домашних условиях [3]. Использование других неопиодных анальгетиков и нестероидных противовоспалительных средств (НПВС) в педиатрии ограничено как в связи с недостатком данных об эффективности у этой категории пациентов, так и в связи с риском развития серьезных побочных эффектов. Некоторые НПВС разрешены только для рецептурного отпуска для лечения артритов у детей и подростков.
Следует отметить, что между парацетамолом и ибупрофеном имеются существенные различия, которые необходимо учитывать при выборе антипиретиков (табл.). Ибупрофен в отличие от парацетамола обладает не только жаропонижающими и анальгезирующими, но и противовоспалительными свойствами, поэтому его применение более предпочтительно у детей с лихорадкой, сопровождающейся воспалительными процессами, например, при ангине, отите, артритах и т. д. [16].
| Лекарственное средство | Режим применения |
|---|---|
| Парацетамол | По 15 мг/кг не более 4 раза в сутки с интервалом не менее 4 ч |
| Ибупрофен (Нурофен для детей) | По 5–10 мг/кг 3–4 раза в сутки |
Доказательства эффективности ибупрофена при лихорадке у детей
Эффективность и безопасность ибупрофена у детей с лихорадкой изучалась более чем в 120 клинических исследованиях, в большинстве из которых препаратом сравнения был парацетамол [17].
Результаты этих исследований свидетельствуют, что как при однократном применении, так и при приеме повторных доз ибупрофен, по крайней мере, не уступает по эффективности парацетамолу или превосходит его.
Например, в открытом рандомизированном исследовании с тремя параллельными группами, участниками которого были дети в возрасте 6–24 месяцев, ибупрофен в дозе 7,5 мг/кг превосходил по эффективности парацетамол и ацетилсалициловую кислоту (оба препарата в дозе 10 мг/кг) [18].
Более выраженный жаропонижающий эффект ибупрофена в дозах 7,5 и 10 мг/кг по сравнению с парацетамолом в дозе 10 мг/кг был продемонстрирован в ряде других клинических исследований у детей [19–23]. Кроме того, в двойном слепом плацебо-контролируемом рандомизированном клиническом исследовании с участием 127 детей 2–11 лет было показано, что ибупрофен лучше снижает высокую температуру тела (> 39,2 °C), чем парацетамол [24].
Более высокая эффективность ибупрофена в качестве антипиретика у детей при применении в дозе 5–10 мг/кг по сравнению с парацетамолом в дозах 10–12,5 мг/кг была подтверждена результатами метаанализа, включавшего 17 слепых рандомизированных клинических исследований [17]. Превосходство ибупрофена отмечено во все изученные интервалы времени (через 2, 4 и 6 ч после приема) и оказалось наиболее выраженным в период между 4 и 6 ч после начала лечения, когда эффект ибупрофена оказался выше эффекта препарата сравнения более чем на 30 пунктов. При исключении из анализа исследований, в которых ибупрофен применяли в дозе 5 мг/кг, его преимущество перед парацетамолом возрастало еще больше (эффект оказался примерно в 2 раза сильнее, чем у парацетамола). Частота побочных эффектов, в том числе со стороны желудочно-кишечного тракта и почек, была одинаковой.
Заключение о превосходстве ибупрофена над парацетамолом по антипиретической и анальгезирующей эффективности у взрослых и детей было сделано и в последнем из опубликованных метаанализов, включавшем данные 85 сравнительных клинических исследований этих препаратов, в том числе 35 исследований по сравнению жаропонижающей активности [26].
Анализ опубликованных данных позволяет рекомендовать ибупрофен в качестве препарата выбора для лечения лихорадки у детей, так как он вызывает более выраженное снижение температуры тела, чем парацетамол, не повышая риска развития нежелательных явлений [27].
Очень интересные данные были получены в исследовании Autret-Leca et al. (2007): несмотря на то, что ибупрофен и парацетамол оказались сопоставимыми по эффективности и переносимости, значительно большее число родителей в группе ибупрофена, чем в группе парацетамола, оценили препарат, который получали их дети, как «очень эффективный» и в открытой, и в ослепленной фазах исследования [28]. Авторы считают, что такая оценка может быть объяснена какой-то дополнительной пользой препарата, которая не могла быть измерена в этом исследовании, но позволила уменьшить тревогу родителей в отношении лечения их детей.
Еще в одном исследовании проводилось целенаправленное изучение удовлетворенности родителей при применении их детям (n = 490) в качестве жаропонижающих средств суппозиториев ибупрофена в дозе 5–10 мг/кг/доза [29]. Средняя оценка степени удовлетворенности родителей по 5-балльной шкале составила 4,5 ± 0,47; 92,2% родителей заявили, что будут использовать этот препарат в будущем.
Сравнительных исследований ибупрофена с другими антипиретиками меньше, так как применение последних (например, ацетилсалициловой кислоты и метамизола натрия) у детей ограничено в связи с проблемами безопасности. Однако имеющиеся данные позволяют предположить, что ибупрофен также превосходит их по эффективности. Как указывалось выше, ибупрофен в дозе 7,5 мг/кг превосходил по эффективности ацетилсалициловую кислоту в дозе 10 мг/кг [18].
В сравнительном исследовании с участием 80 детей в возрасте от 6 месяцев до 8 лет однократная доза ибупрофена 10 мг/кг оказывала более выраженный жаропонижающий эффект, чем однократная доза Дипирона1 (метамизола натрия) 15 мг/кг [30]. Преимущество ибупрофена было особенно выражено у детей с высокой (> 39,1 °C) температурой тела. В других сравнительных клинических исследованиях ибупрофен не уступал по эффективности препаратам метамизола натрия для внутримышечного введения, что позволило авторам рекомендовать отдавать предпочтение в педиатрии ибупрофену как препарату для перорального введения, применение которого не связано с болью и другими нежелательными последствиями инъекций [31, 32].
Преимуществом ибупрофена перед другими антипиретиками является быстрое (в течение 15 минут) развитие жаропонижающего эффекта [32, 33] и его большая длительность (8 ч) [25].
Ибупрофен продемонстрировал себя эффективным средством для лечения (в дозе 7,5 мг/кг) и профилактики (в дозе 20 мг/кг/сут, разделенной на 3 приема) поствакцинальных реакций, включая лихорадку [34]. Профилактический эффект препарата в отношении поствакцинальных реакций был особенно выражен у детей в возрасте 3 месяцев [34].
Несмотря на то, что устранение дискомфорта, сопутствующего лихорадке, рассматривается в качестве основных целей назначения антипиретиков, целенаправленные исследования по этому вопросу практически отсутствуют. Как указывалось выше, в одном рандомизированном исследовании было показано более благоприятное влияние ибупрофена на данный показатель по сравнению с парацетамолом и ацетилсалициловой кислотой [18].
В небольшом отечественном исследовании с участием 30 детей от 3 мес до 2 лет с лихорадкой на фоне ОРВИ применение свечей Нурофена для детей (60 мг) приводило к более быстрому улучшению самочувствия, нормализации сна и аппетита, чем применение свечей парацетамола (80 мг) [35].
Это может объясняться как более широким спектром фармакологического действия ибупрофена, так и его более благоприятным влиянием на температурную кривую (скорость наступления эффекта, продолжительность действия). Возможно, что причиной может являться и вариабельная биодоступность парацетамола при ректальном пути введения [36].
Таким образом, данные доказательной медицины свидетельствуют, что по эффективности в качестве жаропонижающего средства у детей с лихорадкой ибупрофен имеет преимущества перед парацетамолом и другими антипиретиками. Многие эксперты считают, что ибупрофен должен рассматриваться в качестве препарата выбора при лихорадке у детей и взрослых [10, 25–28, 37, 38].
Отношение экспертов к комбинированной терапии ибупрофеном и парацетамолом противоречивое. В недавно проведенном двойном слепом клиническом исследовании PITCH, сравнивавшем эффективность комбинации парацетамола (15 мг/кг) и ибупрофена (10 мг/кг) с монотерапией этими препаратами при лихорадке у детей в возрасте 6 мес — 6 лет с температурой 37,8–41,0 °C и более, комбинация препаратов позволяла нормализовать температуру тела на 23 мин быстрее, чем один парацетамол, но не быстрее, чем ибупрофен [38].
В систематическом обзоре, проанализировавшем данные 7 рандомизированных клинических исследований, не удалось показать ни существенной пользы, ни вреда комбинированной терапии [25]. В этой связи авторы обзора считают нецелесообразным применение комбинированной терапии. Большинство других экспертов также рекомендуют избегать комбинированного лечения в связи с проблемами безопасности, в том числе обусловленными потенциальной передозировкой препаратов [10, 11, 38–41]. В случае комбинированного или попеременного применения парацетамола и ибупрофена для предотвращения передозировки рекомендуется записывать время введения каждой дозы препаратов [38]. На основании полученных результатов авторы рекомендовали начинать лечение детей младшего возраста с монотерапии ибупрофеном как препарата выбора.
Литература
- Boivin J. M., Weber F., Fay R., Monin P. Management of paediatric fever: is parents’ skill appropriate? // Arch Pediatr. 2007; 14: 322–329.
- Porth C. M., Kunert M. P. Alteracoes na regulacao da temperatura. In: Porth C. M., Kunert M. P. Fisiopatologia. 6a ed. Rio de Janeiro: Guanabara Koogan; 2004. P. 190–201.
- Коровина Н. А., Захарова И. Н., Заплатников А. Л. Острая лихорадка у детей // РМЖ. 2005, № 17, 1165–1170.
- Геппе Н. А. Место ибупрофена в жаропонижающей терапии детей с аллергическими состояниями // Сonsilium medicum. 2003, № 6.
- Niven D. J., Leger C., Kubes P., Stelfox H. T., Laupland K. B. Assessment of the safety and feasibility of administering anti-pyretic therapy in critically ill adults: study protocol of a randomized trial // BMC Res Notes. 2012, Mar 16; 5: 147.
- Cremer O. L., Kalkman C. J. Cerebral pathophysiology and clinical neurology of hyperthermia in humans // Prog Brain Res. 2007; 162: 153–169.
- Кетова Г. Г. Особенности использования жаропонижающих препаратов у детей // РМЖ. 2008, № 18, 1170–1172.
- Тимченко В. Н., Павлова Е. Б. Современные подходы к терапии лихорадки у детей с инфекционной патологией // РМЖ. 2008, № 3, с. 113–117.
- Lava S. A., Simonetti G. D., Ramelli G. P. et al. Symptomatic management of fever by Swiss board-certified pediatricians: results from a cross-sectional, Web-based survey // Clin Ther. 2012, Jan; 34 (1): 250–256.
- Chiappini E., Principi N., Longhi R. et al. Management of fever in children: summary of the Italian Pediatric Society guidelines // Clin Ther. 2009, Aug; 31 (8): 1826–1843.
- Sullivan J. E., Farrar H. C. Fever and antipyretic use in children // Pediatrics. 2011, Mar; 127 (3): 580–587.
- Заплатников А. Л. Рациональное применение жаропонижающих лекарственных средств при ОРВИ у детей // РМЖ. 2009, № 19, 1223–1236.
- Таточенко В. К., Учайкин В. Ф. Лихорадка // Педиатрическая фармакология. 2006; 3: 43–44.
- Carleton B. C., Smith M. A., Gelin M. N., Heathcote S. C. Paediatric adverse drug reaction reporting: understanding and future directions // Can J Clin Pharmacol. 2007, Winter; 14 (1): e 45–57.
- Yewale V. N., Dharmapalan D. Promoting appropriate use of drugs in children // Int J Pediatr. 2012; 2012: 906570. Epub 2012 May 8.
- Тимченко В. Н., Павлова Е. Б. Опыт применения препарата «Нурофен для детей» в лечении инфекционных заболеваний у детей. Информационное письмо. СПб, 2006. 8 с.
- Perrott D. A., Piira T., Goodenough B., Champion G. D. Efficacy and safety of acetaminophen vs ibuprofen for treating children’s pain or fever: a meta-analysis // Arch Pediatr Adolesc Med. 2004, Jun; 158 (6): 521–526.
- Autret E., Reboul-Marty J., Henry-Launois B. et al. Evaluation of ibuprofen versus aspirin and paracetamol on efficacy and comfort in children with fever // Eur J Clin. 1997; 51: 367–371.
- Wilson J. T., Brown R. D., Kearns G. L. et al. Single-dose, placebo-controlled comparative study of ibuprofen and acetaminophen antipyresis in children // J Pediatr. 1991 Nov; 119 (5): 803–811.
- Autret E., Breart G., Jonville A. P. et al. Comparative efficacy and tolerance of ibuprofen syrup and acetaminophen syrup in children with pyrexia associated with infectious diseases and treated with antibiotics // Eur J Clin Pharmacol. 1994; 46 (3): 197–201.
- Van Esch A., Van Steensel-Moll H. A., Steyerberg E. W. et al. Antipyretic efficacy of ibuprofen and acetaminophen in children with febrile seizures // Arch Pediatr Adolesc Med. 1995, Jun; 149 (6): 632–637.
- Czaykowski D., Fratarcangelo P., Rosefsky J. Evaluation of the antipyretic efficacy of single dose ibuprofen suspension compared to acetaminophen elixir in febrile children // Pediatr. Res, 1994, 35, Abstr. 829.
- Goldman R. D., Ko K., Linett L. J., Scolnik D. Antipyretic efficacy and safety of ibuprofen and acetaminophen in children // Ann Pharmacother. 2004; 38 (1): 146–150.
- Walson P. D., Galletta G., Braden N. J., Alexander L. Ibuprofen, acetaminophen, and placebo treatment of febrile children // Clin Pharmacol Ther. 1989, Jul; 46 (1): 9–17.
- Pursell E. Treating fever in children: paracetamol or ibuprofen? // Br J Community Nurs. 2002; 7: 316–320.
- Pierce C. A., Voss B. Efficacy and safety of ibuprofen and acetaminophen in children and adults: a meta-analysis and qualitative review // Ann Pharmacother. 2010, Mar; 44 (3): 489–506.
- Allan G. M., Ivers N., Shevchuk Y. T reatment of pediatric fever: Are acetaminophen and ibuprofen equivalent? // Can Fam Physician. 2010, Aug; 56 (8): 773.
- Autret-Leca E., Gibb I. A., Goulder M. A. Ibuprofen versus paracetamol in pediatric fever: objective and subjective findings from a randomized, blinded study // Curr Med Res Opin. 2007, Sep; 23 (9): 2205–2211.
- Hadas D., Youngster I., Cohen A. et al. Premarketing surveillance of ibuprofen suppositories in febrile children // Clin Pediatr (Phila). 2011, Mar; 50 (3): 196–199.
- Magni A. M., Scheffer D. K., Bruniera P. Antipyretic effect of ibuprofen and dipyrone in febrile children // J Pediatr (Rio J). 2011, Jan-Feb; 87 (1): 36–42.
- Prado J., Daza R., Chumbes O. et al. Antipyretic efficacy and tolerability of oral ibuprofen, oral dipyrone and intramuscular dipyrone in children: a randomized controlled trial // Sao Paulo Med J. 2006. May 4; 124 (3): 135–140.
- Yilmaz H. L., Alparslan N., Yildizdas D. Intramuscular Dipyrone versus Oral Ibuprofen or Nimesulide for Reduction of Fever in the Outpatient Setting // Clin Drug Investig. 2003; 23 (8): 519–526.
- Pelen F. et al. Treatment of Fever: monotherapy with ibuprofen. Ibuprofen pediatric suspension containing 100 mg/5 ml, Multicentre acceptability study conducted in hospital // Ann. Pediatr. 1998; 45, 10: 719–728. Br J Community Nurs. 2002, Jun; 7 (6): 316–320.
- Diez-Domingo J., Planelles M. V., Baldo J. M. et al. Ibuprofen prophylaxis for adverse reactions to diphtheria-tetanus-pertussis vaccination: a randomized trial // Curr Ther Res. 1998; 59: 579–588.
- Ключников С. О., Барсукова М. В., Дубович Е. Г., Суюндукова А. С. Рациональные подходы к применению жаропонижающих препаратов у детей // РМЖ. 2010, № 5, с. 243–247.
- Anderson B. Paracetamol. In: Jacqz-Aigrain E, Choonara I, editors. Paediatric Clinical Pharmacology. New York: Taylor & Francis; 2006, p. 621–627.
- Mennick F. Ibuprofen or acetaminophen in children? As the debate continues, the evidence may favor ibuprofen // Am J Nurs. 2004, Sep; 104 (9): 20.
- Hay A. D., Costelloe C., Redmond N. M. et al. Paracetamol plus ibuprofen for the treatment of fever in children (PITCH): randomised controlled trial // BMJ. 2008, Sep 2; 337: a1302.
- Meremikwu M., Oyo-Ita A. Paracetamol for treating fever in children. Cochrane Database Syst Rev. 2002; (2): CD003676.
- Kearns G. L., Leeder J. S., Wasserman G. S. Combined antipyretic therapy: another potential source of chronic acetaminophen toxicity [Letter to the Editor Reply] // J Pediatr. 1998; 133: 713.
- Purssell E. Combining paracetamol and ibuprofen for fever in children // BMJ. 2008; 337: 593.
1 В РФ данный препарат не зарегистрирован.
Е. А. Ушкалова, доктор медицинских наук, профессор
ФГБУ НЦАГиП им. В. И. Кулакова Минздравсоцразвития России, Москва
Контактная информация об авторе для переписки: [email protected]
Жаропонижающие, домашняя аптечка, профилактика. Как сохранить здоровье во время пандемии Covid-19
Во время пандемии коронавируса очень ценной для казахстанцев стала информация о методах и средствах лечения и профилактики вирусных заболеваний. Многие из нас ищут ответы на такие вопросы: «Что делать и какие меры профилактики использовать, чтобы не заразиться?», «Как лечиться, если заражение уже произошло?», «Чем и по какому принципу наполнить домашнюю аптечку?». Такие знания тем более необходимы сейчас, так как Минздрав советует во время карантина не ходить без весомого повода в поликлиники, а оставаться дома.
Informburo.kz и фармацевтическая компания SANTO подробно объясняют, как врачи советуют действовать и лечиться в разных ситуациях.
№1. Как себя вести в период пандемии?
Необходимо рассмотреть три возможных ситуации и выбрать ту, которая подходит вам:
1. Если вы здоровы и в вашем окружении нет больных ОРВИ/КВИ.
Тогда следует жить и работать с соблюдением мер профилактики и гигиены. Не посещайте людных мероприятий, избегайте тесных контактов с людьми (кроме близких, с которыми вы живёте). Дистанцируйтесь от людей на расстояние около двух метров. Если есть возможность работать удалённо, воспользуйтесь ею. Если есть возможность не ходить по магазинам, заказывайте продукты и товары на дом. Многие компании сейчас предоставляют возможность бесконтактной доставки, оставляя купленный товар у двери заказчика, чтобы минимизировать контакт с людьми.
Надевайте маску при вынужденном посещении людных мест, в офисе, автобусе и такси. Меняйте маску каждые два часа.
Часто мойте руки с мылом под проточной водой не менее 30 секунд. Умывайте лицо и промывайте носовые ходы после возвращения домой.
Пользуйтесь средствами индивидуальной защиты. Что бы ни писали «эксперты на диване», маски для больного и здорового – оптимальный и эффективный барьер для вирусов. Это подтверждает ВОЗ. Запаситесь многоразовыми масками (3-4 штуки), которые можно регулярно стирать и проглаживать утюгом. Можно даже изготовить маску самостоятельно, в интернете уже появились примеры, как это сделать.
Используйте санитайзер и гигиенические салфетки. Регулярно проветривайте помещение. Если воздух в комнате сухой, купите увлажнители.
Старайтесь пить достаточное количество жидкости: взрослым – 2-2,5 литра в сутки, детям до года – грудное молоко, от года до 5 лет – примерно 500-700 мл жидкости, после 6 лет – литр в сутки. Лучше пить домашние компоты, морсы, просто кипячёную тёплую воду, взрослым можно дегазированную минеральную воду или слабоминерализованную. Пейте малыми порциями, но часто.
Увлажняйте слизистую носа – закапывайте 3-4 раза в день физраствор или изотонический раствор морской соли.
В питании должна присутствовать белковая пища, мясные бульоны, свежие овощи, клетчатка, фрукты.
Дополните свою профилактику ОРВИ приёмом препаратов с витаминами Д3 и С, если у вас нет на них аллергической реакции.
2. Если вы здоровы, но в окружении есть больные с ОРВИ или КВИ.
Не паникуйте и самоизолируйтесь на 14 дней. Наблюдайте за своим состоянием и самочувствием.
Не рекомендуется ходить по магазинам, гулять на улице и в других общественных местах, принимать гостей.
Соблюдайте гигиену рук, пользуйтесь одноразовыми салфетками, дистанцируйтесь, надевайте маску, если вынуждены общаться с близкими и родными.
Проводите меры профилактики сбалансированным питанием, питьевым режимом, витамином Д и витамином С. Увлажняйте носовые ходы.
При появлении явных симптомов ОРВИ оставайтесь дома и позвоните в поликлинику по месту жительства. Далее тактика – как при симптомах ОРВИ.
3. Если вы почувствовали симптомы ОРВИ/КВИ.
При легкой форме вирусной инфекции нужно остаться дома (домашний карантин), самоизолироваться, по возможности в отдельной комнате. Нужно позвонить в поликлинику по месту жительства, вести мониторинг своего здоровья и быть на связи с курирующем доктором из поликлиники.
Не следует самостоятельно ходить в медцентры и лаборатории для сдачи тестов, анализов крови, проведения компьютерной томографии без рекомендации наблюдающего вас врача. Если есть клинические проявления вирусной инфекции, то в период пандемии они могут расцениваться как проявления коронавирусной инфекции, независимо от положительного или отрицательного теста.
Измеряйте температуру тела каждые три часа. Фиксируйте на листке появление или усиление симптомов (першение в горле, кашель, насморк, слабость, недомогание, потливость, миалгия и ломота в теле, головная боль, нарушение вкуса и обоняния, понос).
Рекомендуется полупостельный режим, обильное дробное питье (30 мл на кг веса). Пользуйтесь отдельной посудой, полотенцем, регулярно проветривайте комнату.
Продолжайте принимать витамин Д и витамин С, регулярное очищайте нос физраствором или изотоническим раствором морской соли.
Наблюдение первые пять дней заболевания. Через пять дней при сохранении температуры тела более 380С, слабости, при появлении одышки при физической нагрузке, уведомите об этом своего врача, который назначит антибактериальную терапию минимум на пять дней и жаропонижающие, а также, возможно, порекомендует госпитализацию.
При антибактериальной терапии начните принимать пробиотики или синбиотик.
Если ведётся чёткий мониторинг симптомов, то заболевание легче контролировать и планировать лечение. При ухудшении состояния обязательно сообщите врачу, предоставьте ваш лист фиксации всех симптомов, чтобы врач смог быстро принять решение о дальнейшей тактике лечения.
Читайте также: У вас симптомы коронавируса? Рассказываем, что делать
№2. Какие лекарства принимать при температуре?
В протоколе лечения гипертермии у детей определено только два жаропонижающих средства – ибупрофен и парацетамол. Больше ничего. Это международные рекомендации, одобренные ВОЗ с 1993 года. В казахстанском протоколе лечения Covid-19 тоже для снижения температуры рекомендован ибупрофен и парацетамол, как для детей, так и для взрослых.
Препараты ибупрофена назначают дозой 5-10 мг/кг массы тела при максимальной суточной дозе 20-30 мг/кг массы тела. Ибупрофены обладают еще и противовоспалительным эффектом, чего нет у парацетамола. В Казахстане наиболее активно применяется ибупрофен, который выпускается в форме желатиновых капсул для взрослых, суспензий с разными вкусами также для детей. Парацетамол назначается в дозе 10-15 мг/кг массы тела при максимальной суточной дозе 60 мг/кг массы тела.
Читайте также: Как вызвать врача на дом через соцсети. Пошаговая инструкция
№3. Когда нужно сбивать температуру?
Температура является защитным механизмом организма на вторжение вирусов, бактерий, паразитов, стимулируя выработку эндогенного (собственного) интерферона!
Повышенную температуру нужно снижать, если она превышает допустимые для возраста показатели.
Когда нужно снижать повышенную температуру детям*:
- детям первых трёх месяцев жизни – при температуре выше 38;
- изначально здоровым детям в возрасте старше трёх месяцев – при температуре выше 39 и/или дискомфорте, мышечной ломоте и головной боли;
- детям с фебрильными судорогами в анамнезе – при температуре выше 37,5-38;
- детям, с заболеваниями сердца, лёгких, центральной нервной системы – при температуре выше 37,5-38.
Когда нужно сбивать повышенную температуру взрослым:
Специалисты рекомендуют принимать жаропонижающие средства лишь тогда, когда отметка на градуснике достигла 38-38,5 градусов. Если же термометр показывает 39,5 и выше – необходимо срочно вызвать скорую помощь, так как повышение температуры ещё на один градус может привести к возникновению серьёзных осложнений на уровне сердца, органов ЖКТ, головного мозга и не только.
Хотя жаропонижающие в Казахстане являются безрецептурными препаратами, но надо строго соблюдать показания и дозировку. Учитывать возраст! В прошлом году участились случаи отравления детей жаропонижающими препаратами, в том числе с летальным исходом, так как родители любой ценой пытались сбить повышенную температуру.
Помните следующие рекомендации:
- используйте рекомендованную разовую дозировку, ни в коем случае не превышайте суточную дозу;
- повторное использование жаропонижающих лекарственных средств возможно не ранее чем через 4-5 часов после первого приёма;
- не вводите жаропонижающее повторно с целью предотвращения нового подъёма температуры;
- жаропонижающее следует давать согласно рекомендациям лечащего доктора руководствующегося рекомендациями по снижению температуры у детей;
- не давайте антипиретик более трёх дней без консультации врача.
Читайте также: Ингаляция с содой, чесночный настой и пары спирта. 10 вредных советов при Covid-19
№4. Все советуют закупить антибиотики. Правильно ли это?
Антибиотики являются рецептурными препаратами и назначаются только врачом, если он обнаружил признаки бактериального воспаления или осложнения вирусной инфекции, угрожающие здоровью и жизни человека.
Антибиотики имеют противопоказания и побочные эффекты, в том числе отдалённые. Например, снижение слуха, аллергические реакции, угнетение роста и развития нормальной микробиоты в кишечнике, отвечающей за иммунитет.
Антибиотик действует только против бактерий, паразитов и ряда простейших. Против вирусов он абсолютно неэффективен и даже опасен, так как приводит к формированию антибиотикорезистентности патогенов.
При применении антибиотиков у детей с фоновыми состояниями (анемия, рахит, аллергия) или сопутствующими врожденными и хроническими заболевания с первого курса лечения рекомендуется принимать пробиотик или синбиотик.
Поэтому закупать антибиотики нельзя да и запрещено! Фармацевты и провизоры не имеют права продавать их без рецепта.
№5. Совет врача по аптечке
Необходимо различать набор лекарственных средств и медизделий для оказания быстрой помощи в домашних условиях (собственно говоря, «Домашняя аптечка») и перечень медикоментов, выписанных врачом человеку для лечения заболевания (эти препараты должны храниться у пациента отдельно, без доступа к ним детей).
Аптечка должна быть в каждом доме. Желательно в специальной, маркированной знаком (например, красный крест) или надписью переносной коробке или ящике с ручкой, с плотно закрывающейся застёжкой или замочком, чтобы малыши не смогли открыть. В аптечке должны быть отсеки для разных лекарственных средств и медикаментов. Хорошо иметь отдельный отсек для «детских» ситуаций. Не должно быть обилия лекарственных средств, иначе вы запутаетесь и не сможете сразу найти нужное. Также отдельный отсек должен быть предназначен для перевязочных средств.
Надо помнить о сроках хранения медикаментов и периодически (каждые три месяца) проверять их на годность, выкидывая просроченные или подозрительного вида препараты (пожелтела упаковка, таблетки разрушились, жидкое средство изменило свой цвет и консистенцию, нарушилась герметичность блистера или упаковки).
Учитывая наиболее частые внезапные и экстренные ситуации у детей и подростков (лихорадка, понос и риск обезвоживания, аллергические реакции, обморок, травмы кожи и слизистых), которые могут возникнуть дома (и на даче), рекомендуемые средства следует разделить на:
- Жаропонижающие: ибупрофен (форма для детей – суспензия для приёма внутрь, суппозитории ректальные и отдельно для детей с 6 лет и взрослых – капсулы 100 и 200 мг, соответственно) или парацетамол (таблетки, капсулы, свечи).
- Против диареи и профилактики обезвоживания: адсорбенты/энтеросорбенты (2-4 блистера активированного угля или несколько саше жидкого активированного угля, принимается внутрь с большим количеством воды из расчёта: одна таблетка на 10 кг массы тела), пробиотики (препараты с сахаромицетами буларди (Saccharomyces boulardii) для купирования вирусной диареи и профилактики нарушений микробиоты кишечника, а также препараты для профилактики обезвоживания при обильном поносе.
- Антигистаминные (противоаллергические) препараты с учётом показаний для детей (о конкретном препарате посоветоваться со свои лечащим врачом).
- Антисептики для наружного применения при неотложных ситуациях (раны, ссадины, порезы, ожоги): флакончик медицинского спирта (до 70%, так как высокопроцентный обладает дубильными свойствами, на слизистые не наносится), флакон 3-процентного раствора перекиси водорода (первое средство при обработке и промывании небольших повреждений кожи и слизистых оболочек), блистер таблеток фурацилина для приготовления раствора (1 таблетку растворить в 100 мл воды, для обработки ран и небольших участков ожога), спрей для обработки ран с цинком (или йодом), спрей или мазь с декспантенолом (при ожогах), мазь с левомиколем (при нагноениях поверхностных ран).
- Перевязочный материал: бинт, стерильный бинт, упаковка стерильных марлевых салфеток, вата (спресованная или в небольшой упаковке, или ватные диски), упаковка пластырей с бактерицидными марлевыми прослойками, тканевой лейкопластырь для крепления повязок, эластичный бинт для фиксации при переломах, ушибах, а также для наложения компрессов.
- Нашатырный спирт при обмороках (применять осторожно, так как может вызвать ожог слизистых дыхательных путей и кожи).
- Антибактериальные салфетки и санитайзер.
- Флакон стерильного физраствора или спрея для носа на основе морской воды.
- Градусник (ртутный или электронный), ножницы небольшого размера.
- Стерильные хирургические перчатки (одна упаковка).
Важно! Другие лекарственные средства – отхаркивающие, спазмолитики, антигипертензивные, противовирусные, антибиотики, антикогулянты, ферменты, нитроглицерин и прочие – должны быть назначены врачом при активном обращении пациента с жалобами.
Применение анальгетиков среди детей раннего возраста в исследовании TEDDY: нет связи с островковым аутоиммунитетом | BMC Педиатрия
Учебная группа Тедди.
Финансируется U01 DK63829, U01 DK63861, U01 DK63821, U01 DK63865, U01 DK63863, U01 DK63836, U01 DK63790, UC4 DK63829, UC4 DK63861, UC4 DK638438K, UC4 DK638K, D638K, U638C, UC4D638K, UC4D638K, D638C, UC4, U38C, U38C, U38C, U38C, U38C, U38C, U38C, U38C, U38C, U38C, U638K, U38C, U38C, U38C, U38C, UC438 DK106955 и контракт № HHSN267200700014C от Национального института диабета, болезней органов пищеварения и почек (NIDDK), Национального института аллергии и инфекционных заболеваний (NIAID), Национального института здоровья детей и развития человека (NICHD), Национального института здоровья окружающей среды. Наук (NIEHS), Фонд исследования подросткового диабета (JDRF) и Центры по контролю и профилактике заболеваний (CDC).Эта работа частично поддержана наградами NIH / NCATS Clinical and Translational Science Awards Университета Флориды (UL1 TR000064) и Университета Колорадо (UL1 TR001082).
Колорадский клинический центр: Мэриан Реверс, доктор медицины, доктор философии, PI 1, 4–6, 10, 11 , Кимберли Баутиста 12 , Джудит Бакстер 9, 10, 12, 15 , Рут Бедой 2 , Даниэль Фелипе-Моралес, Кимберли Дрисколл, Ph.D. 9 , Бриджит И.Frohnert, MD 2, 14 , Patricia Gesualdo 2, 6, 12, 14, 15 , Michelle Hoffman 12–14 , Rachel Karban 12 , Edwin Liu, MD 13 , Jill Norris, Ph. Д. 2, 3, 12 , Адела Сампер-Имаз, Андреа Штек, доктор медицины 3, 14 , Кэтлин Во 6, 7, 12, 15 , Хали Райт 12 . Университет Колорадо, медицинский кампус Аншутц, Центр детского диабета Барбары Дэвис.
Финляндский клинический центр: Йорма Топпари, М. Университетская больница Турку, Больничный округ Юго-Западной Финляндии, ± Университетская больница Тампере, ¤ Университетская больница Оулу, Национальный институт здравоохранения и социального обеспечения, Финляндия, ¶ Университет Куопио.
Клинический центр Джорджии / Флориды: Цзинь-Сюн Ше, доктор философии, PI 1, 3, 4, 11 , Десмонд Шатц, доктор медицины * 4, 5, 7, 8 , Дайан Хопкинс 12 , Leigh Steed 12–15 , Jamie Thomas * 6, 12 , Janey Adams * 12 , Katherine Silvis 2 , Michael Haller, M. Pediatric Endocrine Associates, Атланта.
Германия Клинический центр: Анетт Г. Циглер, доктор медицины, PI 1, 3, 4, 11 , Андреас Байерлейн, доктор философии. 2 , Эцио Бонифачо, доктор философии * 5 , Майкл Хаммел, доктор медицины 13 , Сандра Хаммель, доктор философии 2 , Кристина Фотерек ¥ 2 , Николь Янц, Матильда Керстинг, Ph.D. ¥ 2 , Аннет Кнопф 7 , Сибилла Колецко, доктор медицины №13 , Клаудиа Пеплоу 12 , Росвит Рот, доктор философии.D. 9 , Марлон Шольц, Джоанна Сток 9, 12, 14 , Катарина Варнке, доктор медицины 14 , Лорена Вендель, Кристиан Винклер, Ph.D. 2, 12, 15 . Forschergruppe Diabetes e.V. и Институт исследований диабета, Центр Гельмгольца Мюнхена и Клиникум Рехтс дер Изар, Технический университет Мюнхена. * Центр регенеративной терапии, Технический университет Дрездена, ¶ Детская больница доктора фон Хаунера, отделение гастроэнтерологии, Университет Людвига Максимилиана, Мюнхен, ¥ Научно-исследовательский институт детского питания, Дортмунд.
Шведский клинический центр: Аке Лернмарк, доктор философии, PI 1, 3–6, 8, 10, 11, 15 , Даниэль Агард, доктор медицины, доктор философии. 13 , Карин Андрен Аронссон 2,12,13 , Мария Аск, Дженни Бремер, Улла-Мари Карлссон, Коррадо Силио, доктор философии, доктор медицины 5 , Эмели Эриксон-Халльстрём, Лина Франссон, Томас Гард, Джоанна Герардссон, Расмус Беннет, Моника Хансен, Герти Ханссон, Сюзанна Хайберг, Фредрик Йохансен, Берглинд Йонсдоттир, М.D., Хелена Элдинг Ларссон, доктор медицины, доктор философии. 6,14 , Marielle Lindström, Markus Lundgren, MD 14 , Maria Månsson-Martinez, Maria Markan, Jessica Melin 12 , Zeliha Mestan, Karin Ottosson, Kobra Rahmati, Anita Ramelius, Falastin Salami, Sara Sibthorpe Sjöberg, Ulrica Swartling, Ph.D. 9,12 , Эвелин Текум Амбо, Карина Тёрн, Ph.D. 3,15 , Энн Валлин, Åsa Wimar 12,14 , Софи Оберг. Лундский университет.
Вашингтонский клинический центр: Уильям А.Хагопиан, доктор медицины, доктор философии, ИП 1,3,4, 5, 6,7,11,13, 14 , Майкл Киллиан 6,7,12,13 , Клэр Коуэн Крауч 12,14, 15 , Дженнифер Скидмор 2 , Джозефин Карсон, Мария Далзелл, Кейлин Дансон, Рэйчел Херви, Корбин Джонсон, Рэйчел Лайонс, Арлин Мейер, Дениз Муленга, Александр Тарр, Морган Уланд, Джон Уиллис. Тихоокеанский Северо-Западный научно-исследовательский институт диабета.
Спутниковый центр Пенсильвании: Дороти Беккер, М.D., Маргарет Францискус, Мэри Эллен Далмагро-Элиас Смит 2 , Аши Дафтари, доктор медицины, Мэри Бет Кляйн, Кристал Йейтс. Детская больница Питтсбурга UPMC.
Координационный центр данных: Джеффри П. Кришер, доктор философии, PI 1,4,5,10,11 , Майкл Аббондоло, Сара Остин-Гонсалес, Мариури Авендано, Сандра Бэтке, Рашида Браун 12, 15 , Брант Буркхардт, Ph.D. 5,6 , Марта Баттерворт 2 , Джоанна Класен, Дэвид Катбертсон, Кристофер Эберхард, Стивен Фиск 9 , Дена Гарсия, Дженнифер Гармесон, Вина Гауда, Кэтлин Хейман, Франсиско Перес Ларас, Хе-Сунг Ли, доктор философии.D. 1,2,13,15 , Шу Лю, Сян Лю, Ph.D. 2,3,9,14 , Кристиан Линч, Ph.D. 5,6,9,15 , Джейми Маллой, Кристина Маккарти 12,15 , Стивен Меулеманс, Хеманг Парих, Ph.D. 3 , Крис Шаффер, Лора Смит, доктор философии. 9,12 , Сьюзан Смит 12,15 , Ноа Сульман, доктор философии, Рой Тамура, доктор философии 1,2,13 , Улла Ууситало, Ph.D. 2,15 , Кендра Вехик, доктор философии 4,5,6,14,15 , Понни Виджаякандипан, Кейт Вуд, Чимин Янг, Ph. Центр детского диабета Барбары Дэвис, Университет Колорадо, Денвер *, Школа клинических наук, Университет Бристоля, Великобритания.
Справочная лаборатория HLA: Генри Эрлих, Ph.D. 3 , Стивен Дж. Мак, доктор философии, Анна Лиза Страх. Центр генетики, Научно-исследовательский институт детской больницы Окленда.
Репозиторий: Sandra Ke, Niveen Mulholland, Ph.D. Репозиторий биопроб NIDDK в Fisher BioServices.
Лаборатория SNP: Стивен С. Рич, Ph.D. 3 , Вэй Мин Чен, доктор философии 3 , Суна Оненгут-Гюмуску, д-р экон. 3 , Эмили Фарбер, Ребекка Рош Пикин, доктор философии, Джордан Дэвис, Дэн Галло, Джессика Бонни, Пол Кампольето. Центр геномики общественного здравоохранения, Университет Вирджинии.
Другие участники: Kasia Bourcier, Ph.D. 5 , Национальные институты аллергии и инфекционных заболеваний.Томас Бризе, доктор философии 6,15 , Колумбийский университет. Сюзанна Беннетт Джонсон, доктор философии. 9,12 , Университет штата Флорида. Эрик Триплетт, доктор философии. 6 , Университет Флориды.
Комитеты:
1 Дополнительные исследования, 2 Диета, 3 Генетика, 4 Человеческие субъекты / Реклама / Публикации, 5 Иммунные маркеры, 6 Инфекционные агенты, 7 Лабораторное внедрение, 8 Материнские исследования, 9 Психосоциальная служба, 10 Обеспечение качества, 11 Управление, 12 Координаторы исследований, 13 Целиакия, 14 Клиническая реализация, 15 Подкомитет по обеспечению качества данных.
Финансирование
Финансируется U01 DK63829, U01 DK63861, U01 DK63821, U01 DK63865, U01 DK63863, U01 DK63836, U01 DK63790, UC4 DK63829, UC4 DK63861, UC4 DK63821, UC4 DK63865, UC4 DK63863, UC4 DK63836, UC4 DK95300, UC4 DK100238, UC4 DK106955 и контракт № HHSN267200700014C от Национального института диабета, болезней органов пищеварения и почек (NIDDK), Национального института аллергии и инфекционных заболеваний (NIAID), Национального института здоровья детей и развития человека (NICHD), Национального института наук об окружающей среде. (NIEHS), Фонд исследования подросткового диабета (JDRF) и Центры по контролю и профилактике заболеваний (CDC).Эта работа частично поддержана наградами NIH / NCATS Clinical and Translational Science Awards Университета Флориды (UL1 TR000064) и Университета Колорадо (UL1 TR001082).
Наличие данных и материалов
Данные, подтверждающие выводы этого исследования, доступны в репозитории NIDDK (http://niddkrepository.org) примерно через 6 месяцев после публикации рукописи. Доступ для данных, представленных в репозиторий данных NIDDK, будет определяться NIDDK.Все исследователи, которые получают ресурсы TEDDY, должны согласиться признать исследование TEDDY и центральный репозиторий NIDDK. Этот подход полностью соответствует политике обмена общедоступными данными NIH (http://grants.nih.gov/grants/policy/data_sharing).
Вклад авторов
ML исследовал данные и написал рукопись. LJS участвовал в составлении рукописи и рецензировал / редактировал рукопись. RT провел статистический анализ, исследовал данные и отредактировал рукопись.MH, HEL, BJ, PG, CC, MS, GH исследовали данные и просмотрели / отредактировали рукопись. WH, AGZ, MR, ÅL, JT, JS, BA и JK разработали исследование, исследовали данные и отредактировали рукопись. Все авторы одобрили окончательную рукопись в том виде, в каком она была представлена, и соглашаются нести ответственность за все аспекты работы.
Конкурирующие интересы
У авторов нет конфликта интересов, о котором следует раскрывать в отношении этой статьи.
Финансирующие агентства не внесли никаких вкладов в разработку и проведение исследования; сбор, управление, анализ или интерпретация данных; или подготовка, рецензирование или утверждение рукописи.
Согласие на публикацию
Не применимо.
Утверждение этических норм и согласие на участие
Исследование было одобрено местным институциональным советом или советом по этике и контролируется внешним консультативным советом, сформированным Национальными институтами здравоохранения.
Примечание издателя
Springer Nature сохраняет нейтралитет в отношении юрисдикционных претензий на опубликованных картах и институциональной принадлежности.
Какие лекарства из класса жаропонижающих средств используются при лечении лихорадки у детей грудного и раннего возраста?
Эдвардс М.С., Низет В., Бейкер С.Дж. Стрептококковые инфекции группы B. Remington JS, Klein JO, Wilson CB, Baker CJ, ред. Инфекционные болезни плода и новорожденного . 6-е изд. Филадельфия, Пенсильвания: Эльзевьер Сондерс; 2006. 403.
Byington CL, Enriquez FR, Hoff C и др. Серьезные бактериальные инфекции у младенцев с лихорадкой от 1 до 90 дней с вирусными инфекциями и без них. Педиатрия . 2004 июн.113 (6): 1662-6. [Медлайн].
Агентство медицинских исследований и качества. Диагностика и лечение лихорадочных младенцев (0–3 месяцев) Краткое изложение. Агентство медицинских исследований и качества . Март 2012 г. Доступно по адресу http://www.effectivehealthcare.ahrq.gov/reports/final.cfm.
Teele DW, Pelton SI, Grant MJ, et al. Бактериемия у детей с лихорадкой в возрасте до 2 лет: результаты посевов крови 600 последовательных детей с лихорадкой, осмотренных в стационаре. Дж. Педиатр . 1975 августа 87 (2): 227-30. [Медлайн].
Herz AM, Greenhow TL, Alcantara J и др. Изменение эпидемиологии амбулаторной бактериемии у детей от 3 до 36 месяцев после введения гептавалентной пневмококковой вакцины. Pediatr Infect Dis J . 2006 Апрель 25 (4): 293-300. [Медлайн].
Baraff LJ, Bass JW, Fleisher GR и др. Практическое руководство по ведению младенцев и детей в возрасте от 0 до 36 месяцев с лихорадкой без источника.Агентство политики и исследований в области здравоохранения. Энн Эмерг Мед . 1993 22 июля (7): 1198-210. [Медлайн].
Уилкинсон М., Буллох Б., Смит М. Распространенность скрытой бактериемии у детей в возрасте от 3 до 36 месяцев, поступающих в отделение неотложной помощи с лихорадкой в эпоху постпневмококковой конъюгированной вакцины. Acad Emerg Med . 2009. 16: 220-5. [Медлайн].
Сард Б., Бейли М.С., Винчи Р. Анализ педиатрических культур крови в эпоху постпневмококковой конъюгированной вакцины в отделении неотложной помощи общественной больницы. Скорая помощь педиатру . Май 2006. 22: 295-300. [Медлайн].
Cruz AT, Mahajan P, Bonsu BK, Bennett JE, Levine DA, Alpern ER, et al. Точность полного подсчета клеток крови для выявления лихорадочных младенцев 60 дней и младше с инвазивными бактериальными инфекциями. Педиатр JAMA . 2017 11 сентября. E172927. [Медлайн].
Бонсу Б.К., Харпер МБ. Количество лейкоцитов в моче отражает риск сопутствующего сепсиса у младенцев с бактериурией: ретроспективное когортное исследование. BMC Педиатр . 2007 13 июня, 7:24. [Медлайн]. [Полный текст].
Jaskiewicz JA, McCarthy CA, Richardson AC, et al. Лихорадочные младенцы с низким риском серьезной бактериальной инфекции — оценка критериев Рочестера и их значение для лечения. Группа совместных исследований фебрильных младенцев. Педиатрия . 1994 Сентябрь 94 (3): 390-6. [Медлайн].
Бачур Р.Г., Харпер МБ. Модель прогнозирования серьезных бактериальных инфекций среди детей младше 3 месяцев. Педиатрия . 2001 августа 108 (2): 311-6. [Медлайн].
Михан В.П. 3-й, Бачур Р.Г. Предикторы плеоцитоза спинномозговой жидкости у младенцев с лихорадкой в возрасте от 0 до 90 дней. Скорая помощь педиатру . 2008 май. 24 (5): 287-93. [Медлайн].
Купперманн Н, Флейшер Г.Р., Яффе ДМ. Предикторы скрытой пневмококковой бактериемии у детей раннего возраста. Энн Эмерг Мед . 1998, 31 июня (6): 679-87. [Медлайн].
Хоберман А., Уолд Э.Р., Рейнольдс Э.А., Пенчанский Л., Чаррон М.Необходим ли посев мочи для исключения инфекции мочевыводящих путей у маленьких детей с лихорадкой? Pediatr Infect Dis J . 1996 15 апреля (4): 304-9. [Медлайн].
Bleeker SE, Derksen-Lubsen G, Grobbee DE, Donders AR, Moons KG, Moll HA. Проверка и обновление правила прогнозирования серьезной бактериальной инфекции у пациентов с лихорадкой без источника. Акта Педиатр . 2007 Январь 96 (1): 100-4. [Медлайн].
Исаакман Д.Д., Шульц Дж., Гросс Т.К., Дэвис П.Х., Харпер М.Предикторы бактериемии у детей с лихорадкой от 3 до 36 месяцев. Педиатрия . 2000 ноябрь 106 (5): 977-82. [Медлайн].
Lacour AG, Zamora SA, Gervaix A. Оценка, определяющая серьезные бактериальные инфекции у детей с лихорадкой без источника. Pediatr Infect Dis J . 27 июля 2008 г. (7): 654-6. [Медлайн].
Baraff LJ. Ведение младенцев и детей раннего возраста с лихорадкой без источника. Педиатр Энн . 2008 окт.37 (10): 673-9. [Медлайн].
Hay AD, Costelloe C, Redmond NM, et al. Парацетамол плюс ибупрофен для лечения лихорадки у детей (PITCH): рандомизированное контролируемое исследование. BMJ . 2008 г. 2 сентября. 337: a1302. [Медлайн]. [Полный текст].
Харпер МБ, Бачур Р., Флейшер ГР. Влияние антибактериальной терапии на исход амбулаторных больных с неожиданной бактериемией. Pediatr Infect Dis J . 1995 14 сентября (9): 760-7. [Медлайн].
Шейх Н., Маттоо Т.К., Керен Р., Иванова А., Цуй Г., Мокси-Мимс М. и др.Раннее лечение антибиотиками при лихорадочной инфекции мочевыводящих путей и почечных рубцах у детей. Педиатр JAMA . 2016 сен 1. 170 (9): 848-54. [Медлайн].
Garcia J. Febrile ИМП: раннее лечение снижает риск почечного рубца. Медицинские новости Medscape. Доступно на http://www.medscape.com/viewarticle/866819. 29 июля 2016 г .; Доступ: 1 ноября 2016 г.
Аронхейм С.Р., Макгилливрей Д., Барбик С., Барбик Д., Клам С., Бризебойс П. и др.Понимание будущими родителями последствий и лечения лихорадки у новорожденных. PLoS One . 2015. 10 (4): e0120959. [Медлайн]. [Полный текст].
Hamer DH, Darmstadt GL, Carlin JB, Zaidi AK, Yeboah-Antwi K, Saha SK и др. Этиология бактериемии у детей раннего возраста в шести странах. Pediatr Infect Dis J . 2015, 34 января (1): e1-8. [Медлайн]. [Полный текст].
Цименатос Л., Махаджан П., Даян П.С., Витале М., Линакис Дж. Г., Блумберг С. и др.Точность анализа мочи на инфекции мочевыводящих путей у фебрильных младенцев 60 дней и младше. Педиатрия . 2018 г., 141 (2): [Medline].
Жаропонижающие средства у детей | SpringerLink
Gelfand JA, Dinarello CA. Лихорадка и гипертермия. В Fauci AA, Braunwald E, Isselbacher KJ, Wilson JD, Martin JB, Kasper DL et al. ред. Принципы внутренней медицины Харрисона , 14-е изд. Макгроу-Хилл, 1998; С. 84–90.
Berg AT, Shinnar S, Hauser WA. Проспективное исследование рецидивирующих фебрильных судорог. N Engl J Med 1992; 16: 1122–1127.
Артикул Google Scholar
Ван Эш А., Штайерберг Е.В., Бергер М.Ю., Оффринга М., Дерксен-Лубсен Г., Хаббема JDF. Семейный анамнез и рецидивы фебрильных судорог. Arch Dis Child 1994; 70: 395–399.
PubMed Google Scholar
Ахмади А.С., Самади АР. Побочные эффекты жаропонижающих средств при кори. Indian Pediatr 1981; 18: 49–52.
PubMed CAS Google Scholar
Сугимура Т., Фудзимото Т., Мотояма Х, Маруока Т., Асакуно Ю., Хаякава Х. Риски жаропонижающих средств у маленьких детей с лихорадкой из-за инфекционного заболевания. Acta Pediatr Jpn 1994; 36: 375–378.
CAS Google Scholar
Доран Т.Ф., Де Ангелис К., Баунгарднер Р.А., Меллитс ЭД. Ацетаминофен: от ветряной оспы больше вреда, чем пользы? J Pediatr 1989; 14: 1045–1048.
Google Scholar
Джампель HD, Дафф Г.В., Гершон Р.К., Аткинс Ф., Дурум СК. Лихорадка и иммунорегуляция: III. Гипертермия усиливает первичный гуморальный иммунный ответ in vitro . J Exp Med 1983; 157: 1229–1238.
PubMed Статья CAS Google Scholar
Хансон Д.Ф., Мерфи П.А., Силикано Р., Шин Х.С. Влияние температуры на активацию тимоцитов интерлейкинами I и II. J Immunol 1983; 130: 2037–2042.
Google Scholar
Хо М. Факторы, влияющие на интерфероновую реакцию. Arch Intern Med 1970; 126: 134–146. ;
Артикул Google Scholar
Рон Й., Догерти Дж. П., Дафф Г. В., Гершон Р. К..Влияние фебрильной температуры на биологическое действие интерферона: отмена подавления гиперчувствительности замедленного типа и продукции антител. J Immunol 1984; 133; 2037–2042 гг.
PubMed CAS Google Scholar
Клюгер MJ. Лекарства от детской лихорадки. Lancet 1992; 339: 69–70.
Артикул Google Scholar
Boineau FH, Lewy JE.Оценка потребности в парентеральной жидкости. Pediatr Clin North Am 1990; 37: 257–264.
PubMed CAS Google Scholar
Стил Р.У., Танака П.Т., Лара Р.П., Басс Дж. Оценка обтирания и пероральной жаропонижающей терапии для снижения температуры. J Pediatr 1979; 77: 824–829.
Google Scholar
Kinmonth AL, Fulton Y, Campbell MJ.Ведение ребенка с повышенной температурой в домашних условиях. Br Med J 1992; 305; 1134–1136.
CAS Google Scholar
Ньюман Дж. Оценка использования губок для снижения температуры тела у ребенка с лихорадкой. Can Med Assoc J 1985; 132: 641–642.
PubMed CAS Google Scholar
Махар А.Ф., Аллен С.Дж., Миллиган П., Сутумнирунд С., Чотипитаясунондх Т., Сабчареон А и др. Мягкое обтирание для снижения температуры у детей с лихорадкой в тропическом климате. Clin Pediatr 1994; 33: 227–231.
CAS Google Scholar
Эйнсли-Грин А., Пикеринг Д. Теплое обтирание при гипертермии. Br Med J 1990; 2: 393.
Google Scholar
Хантер Дж. Исследование применяемых жаропонижающих средств. Arch Dis Child 1973; 48: 313–315.
PubMed CAS Статья Google Scholar
ВОЗ. Тяжелая и осложненная малярия. Trans R Soc Trop Med Hyg 1990; 84 (Дополнение 2): 1–65.
Google Scholar
Острая респираторная инфекция у детей: ведение пациентов в небольших больницах в развивающихся странах. Пособие для врачей и других медицинских работников. ВОЗ, декабрь , 1994 г .; 48.
Фридман А.Д., Бартон ЛЛ. Эффективность обтирания против ацетаминофена для снижения лихорадки. Педиатр скорой помощи 1990; 6: 6–7.
Артикул Google Scholar
Insel PA. Обезболивающие, жаропонижающие и противовоспалительные средства и препараты, применяемые при лечении подагры. В Hardman JG, Limbird LE, Molinoff PB, Ruddon RW, Goodman Gilman A, eds. Goodman & Gilman’s The Pharmacological Basis of Therapeutics. 9 изд. Макгроу Хилл, 1998; pp 617–657.
Laurence DR, Bennett PN. Артрит и противовоспалительные препараты. В Лоуренс Д.Р., Беннет П.Н., ред. Клиническая фармакология. 7 изд. Черчилль Ливингстон 1996; pp 211–228.
Colgan MT, Mintz AA. Сравнительный жаропонижающий эффект N-ацетил-п-аминофенола и ацетилсалициловой кислоты. J Pediatr 1957; 50: 552–555.
PubMed Статья CAS Google Scholar
Кейнанен С., Хиетула М., Симила С., Кувалайнен К. Сравнение жаропонижающей терапии ректального и перорального парацетамола. Eur J Clin Pharmacol 1977; 12: 77–80.
PubMed Статья CAS Google Scholar
Минц А.А. Жаропонижающий эффект ацетофенетидина. Clin Med 1964; 71: 865–870.
PubMed CAS Google Scholar
Tarlin L, Landrigan P. Сравнение жаропонижающих эффектов парацетамола и аспирина. Am J Dis Child 1972; 124: 880–882.
PubMed CAS Google Scholar
Агболосу Н.Б., Куэвас Л.Е., Миллиган П., Бродхед Л., Брюстер Д., Грэм С.М. Эффективность теплой губки по сравнению с парацетамолом в снижении температуры у детей с лихорадкой. Ann Trop Pediatr 1997; 17: 283–288.
CAS Google Scholar
Каллен С., Кенни Д., Уорд О.К., Сабра К. Суппозитории с парацетамолом: сравнительное исследование. Arch Dis Child 1989; 64: 1504–1505.
PubMed CAS Google Scholar
Arena JM, Rouk MH, Sibrack CD. Ацетаминофен: сообщение о необычном отравлении. Педиатрия 1978; 61: 68–72.
PubMed CAS Google Scholar
Rawlins MD, Henderson DB, Hijab AR.Фармакокинетика парацетамола после внутривенного и перорального приема. Eur J Clin Pharmacol 1977; 11: 283–286.
PubMed Статья CAS Google Scholar
Румак Б.Х., Петерсон Р.Г. Передозировка ацетаминофена: частота, диагностика и лечение у 416 пациентов. Педиатрия 1978; 62 (Дополнение): 898–903.
PubMed CAS Google Scholar
Wilson JT, Ksntikul V, Harbison R, Martin D. Смерть подростка после передозировки парацетамолом и фенобарбиталом. Am J Dis Child 1978; 132: 466–473.
PubMed CAS Google Scholar
Шнайдерман Д., Лахат Э, Шифер Т., Аладжем М. Жаропонижающая эффективность ацетаминофена при фебрильных припадках: постоянная профилактика или спорадическое использование. Eur J Pediatr 1993; 152: 747–749.
PubMed Статья CAS Google Scholar
Питер Г. Инфекции, вызванные сальмонеллами. В Красной книге : Отчет Комитета по инфекционным болезням . Американская академия педиатрии. 24-е изд. Elk Grove Village, II 1997 г .; 462–168.
Google Scholar
Gomez HF, Cleary TG. Сальмонелла. В Фейгин Р.Д., Черри Д.Д., ред. Учебник детских инфекционных болезней. 4-е изд. Филадельфия, W.B. Saunders 1998; 1321–1334.
Google Scholar
Hamalainen ML, Hoppu K, Valkeila E, Santavuori P. Ибупрофен или ацетаминофен для лечения острых приступов мигрени у детей: двойное слепое, рандомизированное, плацебо-контролируемое перекрестное исследование. Неврология 1997; 48: 103–107.
PubMed CAS Google Scholar
Krishna S, Supanaranond W., Pukrittayakamee S, Kuile E, Supputamangkol Y, Attatamsoonthorn K et al. Лихорадка при неосложненной инфекции Plasmodium Falciparum: эффекты хинина и парацетамола. Trans R Soc Trop Med Hyg 1995; 89: 197–199.
PubMed Статья CAS Google Scholar
Макинтайр Дж., Халл Д. Сравнение эффективности и переносимости ибупрофена и парацетамола при лихорадке. Arch Dis Child 1996; 74: 164–167.
PubMed CAS Google Scholar
Autret E, Reboul-Marty J, Henry-Launois B, Labrode C, Courrier S, Goehrs JM et al. Оценка эффективности и комфорта ибупрофена по сравнению с аспирином и парацетамолом у детей с лихорадкой. Eur J Clin Pharmcol 1997; 51: 367–371.
Артикул CAS Google Scholar
Эш А.В., Генриетта А., Стинсель-Молл В., Эуут В., Стейерберг, Оффринга М. и др. Жаропонижающее действие ибупрофена и ацетаминофена у детей с фебрильными судорогами. Arch Pediatr Adolosc Med 1995; 149: 632–637.
Google Scholar
Wilson G, Guerra AJMS, Santos NT. Сравнительное исследование жаропонижающего действия ибупрофена (пероральная суспензия) и парацетамола (свечи) в педиатрии. J Int Med Res 1964; 12: 250–254.
Google Scholar
Sheth UK, Gupta K, Paul T, Pispati PK. Измерение жаропонижающей активности ибупрофена и парацетамола у детей. J Clin Pharmacol 1980; 20: 672–625.
PubMed CAS Google Scholar
Simila S, Kouvalainen K, Keinanen S. Пероральная жаропонижающая терапия. Scand J Rmatol 1976; 5: 81–83.
CAS Google Scholar
Heremans G, Dehaen F, Rom N, Ramet J, Verboven M, Loeb H. Одно слепое параллельное групповое исследование, изучающее жаропонижающие свойства сиропа ибупрофена по сравнению с сиропом ацетилсалициловой кислоты у детей с лихорадкой. Br J Clin Pract 1988; 41: 245–247.
Google Scholar
Кандот П.К., Джоши М.К., Джоши В.Р., Сатоскар Б.С. Сравнительная оценка жаропонижающего действия ибупрофена и аспирина у детей с гипертермией различной этиологии. J Int Med Res 1984; 12: 292–297.
PubMed CAS Google Scholar
Улукол Б, Цин КС. Оценка эффективности и безопасности парацетамола, ибупрофена и нимесулида у детей с инфекциями верхних дыхательных путей. Eur J Clin Pharmacol 1999; 55: 615–618.
PubMed Статья CAS Google Scholar
Polidori G, Titti G, Pieragostini P, Comito A, Scaricabarozzi I. Сравнение нимесулида и парацетамола при лечении лихорадки, вызванной воспалительными заболеваниями верхних дыхательных путей у детей. Drugs (Suppl) 1993; 46: 231–233.
PubMed Google Scholar
Gianoria P, Zappa R, Sacco O, Fregonese B, Scaricabarozzi I, Rossi G. Жаропонижающее и противовоспалительное действие нимесулида по сравнению с парацетамолом при симптоматическом лечении острых респираторных инфекций у детей. Drugs (Suppl) 1993; 46 204–207.
Google Scholar
Гоял П., Чандра Дж., Унникриснан Г., Кумари С., Пасса С. Двойная слепая сравнительная оценка нимесулида и парацетамола в качестве жаропонижающих средств. Indian Pediatr 1999; 35 (6): 519–522.
Google Scholar
Ugazio AG, Guarnaccia S, Berardi M, Renzetti I. Клиническое и фармакокинетическое исследование нимесулида у детей. Drugs (Suppl) 1993; 46: 215–218.
Google Scholar
Ацетаминофен, ибупрофен или оба препарата чередуются в рандомизированном двойном слепом исследовании
в группе с альтернативным режимом, возможно потому, что этим пациентам требовалась более низкая общая доза ибупрофена.
Это исследование предоставляет информацию только о краткосрочной
(3-дневной) безопасности и эффективности этих препаратов. Мы не оценивали фармакокинетику повторных доз, биологическую безопасность
или влияние длительного обезвоживания на вероятность
почечных осложнений в группе мужчин с чередованием
. Ацетаминофен метаболизируется в печени,
, но выводится с мочой.
20
Следовательно, важно, чтобы врачи
знали, что при чередующемся режиме аминофен ацет-
может накапливаться в мозговом веществе почек —
, вызывая некроз канальцев и почечную токсичность, потому что ибу-
профен блокирует Производство почечного простагландина и
подавляет производство глутатиона, который выводит токсичный метаболит парацетамола
.
21
Эти результаты не могут быть экстраполированы на детей
младше 6 месяцев, детей с недоеданием, повторно
аномалиями печени или обмена веществ, метаболическими, эндокринными или нео-
пластическими заболеваниями, или пептическими язвами, или детьми с
известными побочными реакциями на противовоспалительные или антипиретические препараты
. Кроме того, небольшое количество пациентов из
и короткое время терапии (3 дня) в нашей выборке
снижает статистическую мощность для выявления серьезных неблагоприятных
событий.Следует также отметить, что все
участников исследования посетили врачей для лечения, так что, возможно, они
были более серьезно больны, чем большинство детей
, которые получали безрецептурные жаропонижающие средства.
Несмотря на эти ограничения, данное исследование является первым рандомизированным, двойным слепым, контролируемым клиническим испытанием
, насколько нам известно, для оценки безопасности и эффективности
чередующегося режима приема парацетамола и ибупро-
фен против каждого агента. только у детей в возрасте от 6 до 36
мес.
ВЫВОДЫ
Наше исследование предполагает, что попеременное использование ацетами-
нофена (12,5 мг / кг на дозу) и ибупрофена (5 мг / кг
на дозу) каждые 4 часа вместе с двойной дозой нагрузки —
ing, снижает лихорадку быстрее и на более длительный срок, чем
, любой агент по отдельности без увеличения побочных эффектов. Обе дозировки
легко измерить, что уменьшает смущение родителей.
Принята к публикации: 23 августа 2005 г.
Для корреспонденции: Э. Майкл Саррелл, доктор медицины, 7 Hairis St,
Moshav Gan-Haim, 44910, Израиль (sarrell @ netvision
.net.il или [email protected]).
СПРАВОЧНАЯ ИНФОРМАЦИЯ
1. Эскеруд Дж. Р., Лаерум Э., Фагертун Х., Лунде П. К., Наесс А. А.. Лихорадка в целом
, I: частота и диагностика. Fam Pract. 1992; 9: 263-269.
2. Баучер Р. Лихорадка: подход к лихорадочному ребенку. В: Green-Hernandez C, Single-
ton JK, Aronzon DZ, eds.Первичная педиатрия. Филадельфия, Пенсильвания: Липпинкотт
Уильямс и Уилкинс; 2001: 343-357.
3. Гутон Х. Физиология человека и механизмы заболеваний. 6-е изд. Филадельфия,
Па: У. Б. Сондерс; 1997.
4. Барафф Л.Дж., Басс Д.В., Флейшер Г.Р. и др .; Агентство политики здравоохранения и Re-
поиск. Практическое руководство по ведению младенцев и детей от 0 до 36 месяцев
возраста с лихорадкой без источника. Ann Emerg Med. 1993; 22: 1198-1210.
5. Vauzelle-Kervroedan F, d’Athis P, Pariente-Khayat A, Debregeas S, Olive G, Pons
G. Эквивалентная жаропонижающая активность ибупрофена и ацетаминофена у детей с лихорадкой.
J Pediatr. 1997; 131: 683-687.
6. Браун Р.Д., Кернс Г.Л., Уилсон Дж. Т.. Интегрированная фармакокинетико-фармакодинамическая модель
для парацетамола, ибупрофена и плацебо-жаропонижающего для детей.JPharma-
cokinet Biopharm. 1998; 26: 559-579.
7. Келли М.Т., Уолсон П.Д., Эдж Дж. Х., Кокс С., Мортенсен МЭ.Фармакокинетика и
фармакодинамика изомеров ибупрофена и ацетаминофена у детей с лихорадкой.
Clin Pharmacol Ther. 1992; 52: 181-189.
8. Макинтайр Дж., Халл Д. Сравнение эффективности и переносимости ибупрофена и ацет-
аминофена при лихорадке. Arch Dis Child. 1996; 74: 164-167.
9. Уолсон П.Д., Галлетта Г., Чомило Ф., Брейден, штат Нью-Джерси, Сойер Л.А., Шейнбаум М.Л.
Сравнение многодозовой терапии ибупрофеном и ацетаминофеном у детей с лихорадкой.
AJDC. 1992; 146: 626-632.
10. Леско С.М., Митчелл А.А. Безопасность парацетамола и ибупрофена для детей младше двух лет. Педиатрия. 1999; 104: e39.
11. Ли С.Ф., Лачер Б., Крейн Э.Ф. Дозирование ацетаминофена и ибупрофена родителями. Pe-
diatr Emerg Care. 2000; 16: 394-397.
12. Mayoral CE, Marino RV, Rosenfeld W., Greensher J. Альтернативные жаропонижающие средства:
— это альтернатива? Педиатрия. 2000; 105: 1009-1012.
13. Бро Л.М., МакГрат П.Дж., Кэмфилд К., Росмус С., Финли Г.А. Предварительная проверка
контрольного списка для наблюдения за болью для человека с когнитивными нарушениями и способностью к вербальному общению in-
. Dev Med Child Neurol. 2000; 42: 609-616.
14. Бро Л.М., Камфилд К., МакГрат П.Дж., Росмус К., Финли Г.А. Измерение боли ac-
аккуратно у детей с когнитивными нарушениями: уточнение шкалы лиц, осуществляющих уход.
J Pediatr. 2001; 138: 721-727.
15. Роснер Б. Основы биостатистики. 4-е изд. Бельмонт, Калифорния: Duxbury Press;
1995: 384.
16. Саррелл М., Коэн Х.А., Кахан Э. Отношение врачей, медсестер и родителей к
знания о лихорадке в раннем детстве. Советы по обучению пациентов. 2002; 46: 61-65.
17. Treluyer JM, Tonnelier S, d’Athis P, Leclerc B, Jolivet-Landreau I, Pons G. An-
Типиретическая эффективность начальной ударной дозы 30 мг / кг ацетаминофена по сравнению с 15-
поддерживающая доза мг / кг.Педиатрия. 2001; 108: e73.
18. Леско С.М., Митчелл А.А. Функция почек после кратковременного применения ибупрофена у младенцев
и детей. Педиатрия. 1997; 100: 954-957.
19. Американская академия педиатрии; Комитет по наркотикам. Токсичность ацетаминофена
у детей. Педиатрия. 2001; 108: 1020-1024.
20. Tarbell SE, Cohen IT, Marsh JL. Шкала послеоперационной боли у детей ясельного и дошкольного возраста:
шкала наблюдения для измерения послеоперационной боли у детей в возрасте 1-5 лет:
предварительный отчет.Боль. 1992; 50: 273-280.
21. McIntire SC, Rubenstein RC, Gartner JC Jr, Gilboa N, Ellis D. Острая боль в боку
и обратимая почечная дисфункция, связанная с использованием нестероидных противовоспалительных препаратов
. Педиатрия. 1993; 92: 459-460.
Моя мама любила детей — она бы отдала все
, будь я одним из них.
—Groucho Marx
(переиздано) ARCH PEDIATR ADOLESC MED / VOL 160, ФЕВРАЛЬ 2006 WWW.ARCHPEDIATRICS.COM
202
© 2006 American Medical Association.Все права защищены.
в SHENG LI RD MED LIB, 12 февраля 2006 г. www.archpediatrics.comЗагружено с сайта
Влияние профилактического приема жаропонижающих средств на поствакцинальные побочные реакции и реакцию антител у детей: систематический обзор
Первичные критерии оценки.
(1) Лихорадочные реакции ≥38,0 ° C (100,4 ° F) в первые 24–48 часов: по сравнению с группой, не принимавшей профилактического лечения PCM, наблюдалось значительное снижение лихорадочных реакций на ≥38.0 ° C (100,4 ° F) в первые 24–48 часов в группе профилактического PCM, оба после первичного [OR, 0,35; 95% ДИ, 0,26–0,48] (, рис. 2, ) и бустер [OR, 0,60; 95% ДИ, 0,39–0,93] (, рис. 3, ) вакцинации. Однако из-за высокой степени неоднородности (> 50%) эти результаты следует интерпретировать с осторожностью.
(2) Уровень ответа антител (измеренный с помощью GMC) после первичной вакцинации (возраст 3, 4 и 5 месяцев): была значительная разница в GMC антипневмококкового антитела IgG между группой профилактического PCM и группой без профилактического PCM. , для всех серотипов вакцины: серотип 1 [MD -0.53 (95% ДИ, от -0,71 до -0,35)], серотип 4 [MD -0,8 (95% ДИ, от -1,08 до -0,52)], серотип 5 [MD -0,62 (95% ДИ, от -0,87 до -0,37) ], серотип 6B [MD -0,2 (95% ДИ, от -0,29 до -0,11)], серотип 7F [MD -0,59 (95% ДИ, от -0,83 до -0,35)], серотип 9V [MD -0,46 (95% ДИ , От -0,65 до -0,27)], серотип 14 [MD -1,28 (95% ДИ, от -1,79 до -0,77)], серотип 18C [MD -1,47 (95% ДИ, от -1,82 до -1,12)], серотип 19F [ MD -2,13 (95% ДИ, от -2,93 до -1,33)] и серотип 23F [MD -0,27 (95% ДИ, от -0,43 до -0,11)]. Что касается других вакцинаций, было значительное различие в GMC анти-PRP [MD -1.99 (95% ДИ, от -2,76 до -1,22)], против дифтерии [MD -0,89 (95% ДИ, от -1,27 до -0,51)], против столбняка [MD -1,04 (95% ДИ, от -1,34 до — 0,74)], антипертактин [MD -27,9 (95% ДИ, от -38,65 до -17,15)] между профилактической группой PCM и группой без профилактической PCM. GMC анти-PT, анти-FHA, анти-HBs и антиполиомиелит (тип 1,2,3) не показал каких-либо значительных различий между группой профилактического PCM и группой без профилактического PCM. Хотя GMC всех серотипов пневмококковых вакцин и некоторых других вакцин снизился после профилактического PCM, все же уровень GMC в группе профилактического PCM был значительно выше уровня серопротекции.
(3) Скорость ответа антител (измеренная GMC) после первой повторной вакцинации (возраст 12-15 месяцев): была значительная разница в GMC антипневмококковых антител IgG между профилактической группой PCM и группой без профилактической PCM для все серотипы вакцины: серотип 1 [MD -0,96 (95% ДИ, -1,37 до -0,55)], серотип 4 [MD -1,22 (95% ДИ, -1,84 до -0,6)], серотип 5 [MD -1,38 ( 95% ДИ, от -1,91 до -0,85)], серотип 6B [MD -1,11 (95% ДИ, от -1,5 до -0,72)], серотип 7F [MD -1,24 (95% ДИ, -1.От 81 до -0,67)], серотип 9V [MD -1,55 (95% ДИ, от -2,17 до -0,93)], серотип 14 [MD -1,38 (95% ДИ, от -2,28 до -0,48)], серотип 18C [MD — 2,03 (95% ДИ, от -2,99 до -1,07)], серотип 19F [MD -1,55 (95% ДИ, от -3,08 до -0,02)] и серотип 23F [MD -0,93 (95% ДИ, от -1,5 до -0,36 )]. Что касается других прививок, то была значительная разница в GMC против дифтерии [MD -2,2 (95% ДИ, от -3,82 до -0,58)], против столбняка [MD -2,2 (95% ДИ, от -3,25 до -1,15). )] между профилактической группой ПКМ и отсутствующей профилактической группой.GMC анти-PRP, анти-PT, анти-FHA, анти-пертактин, анти-HBs и анти-полиомиелит (тип 1,2,3) не выявили каких-либо существенных различий между группой профилактического PCM и отсутствием профилактического PCM. группа. Хотя GMC всех серотипов пневмококковых вакцин и некоторых других вакцин снизился после профилактического PCM, все же уровень GMC в группе профилактического PCM был значительно выше уровня серопротекции.
(4) Частота ответа антител (измеренная с помощью GMC) после второй повторной вакцинации (возраст 40–48 месяцев): была значительная разница в GMC антипневмококкового антитела IgG между профилактической и отсутствующей профилактической ПКМ группой для следующие серотипы вакцины: серотип 1 [MD -4.27 (95% ДИ, от -6,75 до -1,79)], серотип 4 [MD -4,78 (95% ДИ, от -8,16 до -1,4)], серотип 5 [MD -3,69 (95% ДИ, от -6,67 до -0,71) ], серотип 7F [MD -2,92 (95% ДИ, от -4,74 до -1,1)], серотип 9V [MD -4,59 (95% ДИ, от -7,4 до -1,78)], серотип 14 [MD -6,7 (95% ДИ , От -13,35 до -0,05)], серотип 18C [MD -12,54 (95% ДИ, от -22,1 до -2,98)]. GMC антипневмококкового антитела IgG для серотипов 6B, 19F и 23F не показал статистически значимых различий между профилактической PCM и группой без профилактической PCM. Ни в одном исследовании не сообщалось об этом исходе для других прививок.
Вторичные критерии оценки.
(1) Высокие лихорадочные реакции ≥39,0 ° C в первые 24–48 часов: по сравнению с группой плацебо наблюдалось значительное снижение высоких лихорадочных реакций ≥39,0 ° C в первые 24–48 часов в группе плацебо. профилактическая группа ПКМ после первичной [ОШ 0,31; 95% ДИ, 0,18–0,52], но не бустерная [OR, 0,63; 95% ДИ, 0,35–1,11] вакцинации.
(2) Боль всех степеней: по сравнению с группой без профилактической ПКМ наблюдалось значительное снижение боли всех степеней в группе профилактической ПКМ, как после первичной [OR, 0.57; 95% ДИ, 0,47–0,7] и бустер [OR, 0,64; 95% ДИ, 0,48–0,84] вакцинации.
(3) Боль от умеренной до тяжелой степени: по сравнению с группой без профилактической ПКМ наблюдалось значительное уменьшение боли от умеренной до тяжелой степени в группе профилактической ПКМ после первичной [OR, 0,39; 95% ДИ, 0,26–0,58], но не бустерная [OR, 0,59; 95% ДИ, 0,24–1,45] вакцинации.
(4) Местное покраснение: по сравнению с группой без профилактической ПКМ наблюдалось значительное уменьшение местного покраснения в группе профилактической ПКМ после первичной [OR, 0.81; 95% ДИ, 0,68–0,95], но не бустерная [OR, 0,93; 95% ДИ, 0,73–1,18] вакцинации.
(5) Местное набухание / уплотнение: по сравнению с группой без профилактического PCM наблюдалось значительное снижение местного набухания / уплотнения в группе профилактического PCM после первичного [OR, 0,78; 95% ДИ, 0,66–0,92], но не бустерная [OR, 0,90; 95% ДИ, 0,68–1,19] вакцинации.
(6) Постоянный крик: по сравнению с группой, не принимавшей профилактического лечения PCM, было значительное снижение частоты постоянного крика в группе профилактического PCM, как после первичного [OR, 0.55; 95% ДИ, 0,39–0,77] и бустер [OR, 0,44; 95% ДИ, 0,22–0,87] вакцинации.
(7) Раздражительность / суетливость: по сравнению с группой без профилактической ПКМ наблюдалось значительное снижение раздражительности / суетливости в группе профилактической ПКМ, как после первичной [OR, 0,36; 95% ДИ, 0,29–0,45] и бустер [OR, 0,66; 95% ДИ, 0,48–0,91] вакцинации.
(8) Сонливость: по сравнению с группой без профилактической ПКМ наблюдалось значительное снижение сонливости в группе профилактической ПКМ после первичной [OR, 0.82; 95% ДИ, 0,70–0,96], но не бустер [OR, 0,99; 95% ДИ, 0,76–1,3] вакцинации.
(9) Анорексия / потеря аппетита: по сравнению с группой без профилактической ПКМ наблюдалось значительное снижение анорексии / потери аппетита в группе профилактической ПКМ после первичной [OR, 0,61; 95% ДИ, 0,49–0,77], но не бустерная [OR, 0,85; 95% ДИ, 0,64–1,14] вакцинации.
(10) Рвота: не было значительной разницы между профилактической ПКМ и группой без профилактической ПКМ в отношении уменьшения рвоты.
(11) Диарея: не было существенной разницы между профилактической PCM и группой без профилактической PCM в отношении уменьшения диареи.
(12) Любой тяжелый симптом: по сравнению с группой без профилактической ПКМ наблюдалось значительное снижение любого тяжелого симптома в группе профилактической ПКМ после ревакцинации [OR, 0,38; 95% ДИ, 0,20–0,71], но не первичный [OR, 0,81; 95% ДИ 0,58–1,12] вакцинации.
(13) Скорость носоглоточного носительства (NPC) организмов ( S.pneumoniae , H. influenzae и др.)
Не было существенной разницы ни в частоте носительства пневмококка (любой серотип, серотипы вакцины или любой перекрестно-реактивный серотип), ни в частоте носительства H. influenza между профилактической и непрофилактической группой ПКМ. Значимые данные о частоте носительства нетипируемого H. influenzae после ревакцинации [OR, 0,61; 95% ДИ, 0,39–0,95] может быть результатом случайной или неадекватной рандомизации.
(14) Дни потери работы родителей
Не было существенной разницы между профилактической ПКМ и группой без профилактической ПКМ в дни потери родительской работы.
Снижают ли профилактические жаропонижающие средства эффективность вакцинации …: Доказательная практика
Что вы по профессии? Academic MedicineAcute Уход NursingAddiction MedicineAdministrationAdvanced Практика NursingAllergy и ImmunologyAllied здоровьеАльтернативная и комплементарной MedicineAnesthesiologyAnesthesiology NursingAudiology & Ear и HearingBasic ScienceCardiologyCardiothoracic SurgeryCardiovascular NursingCardiovascular SurgeryChild NeurologyChild PsychiatryChiropracticsClinical SciencesColorectal SurgeryCommunity HealthCritical CareCritical Уход NursingDentistryDermatologyEmergency MedicineEmergency NursingEndocrinologyEndoncrinologyForensic MedicineGastroenterologyGeneral SurgeryGeneticsGeriatricsGynecologic OncologyHand SurgeryHead & Neck SurgeryHematology / OncologyHospice & Паллиативная CareHospital MedicineInfectious DiseaseInfusion Сестринское делоВнутренняя / Общая медицинаВнутренняя / Лечебная ординатураБиблиотечное обслуживание Материнское обслуживание ребенкаМедицинская онкологияМедицинские исследованияНеонатальный / перинатальный неонатальный / перинатальный уходНефрологияНеврологияНейрохирургияМедицинское обслуживание ecialtiesNursing-educationNutrition & DieteticsObstetrics & GynecologyObstetrics & Gynecology NursingOccupational & Environmental MedicineOncology NursingOncology SurgeryOphthalmology / OptometryOral и челюстно SurgeryOrthopedic NursingOrthopedics / Позвоночник / Спорт Медицина SurgeryOtolaryngologyPain MedicinePathologyPediatric SurgeryPediatricsPharmacologyPharmacyPhysical Медицина и RehabilitationPhysical Терапия и женщин Здоровье Физическое TherapyPlastic SurgeryPodiatary-generalPodiatry-generalPrimary Уход / Семейная медицина / Общие PracticePsychiatric Сестринское делоПсихиатрияПсихологияОбщественное здравоохранениеПульмонологияРадиационная Онкология / ТерапияРадиологияРевматологияНавыки и процедурыСонотерапияСпорт и упражнения / Тренировки / ФитнесСпортивная медицинаХирургический уходПереходный уходТрансплантационная хирургияТерапия травмТравматическая хирургияУрологияЖенское здоровьеУход за ранамиДругое
Что ваша специальность? Addiction MedicineAllergy & Clinical ImmunologyAnesthesiologyAudiology & Speech-Language PathologyCardiologyCardiothoracic SurgeryCritical Уход MedicineDentistry, Oral Surgery & MedicineDermatologyDermatologic SurgeryEmergency MedicineEndocrinology & MetabolismFamily или General PracticeGastroenterology & HepatologyGenetic MedicineGeriatrics & GerontologyHematologyHospitalistImmunologyInfectious DiseasesInternal MedicineLegal / Forensic MedicineNephrologyNeurologyNeurosurgeryNursingNutrition & DieteticsObstetrics & GynecologyOncologyOphthalmologyOrthopedicsOtorhinolaryngologyPain ManagementPathologyPediatricsPlastic / Восстановительная SugeryPharmacology & PharmacyPhysiologyPsychiatryPsychologyPublic, Окружающая среда и гигиена трудаРадиология, ядерная медицина и медицинская визуализацияФизическая медицина и реабилитация Респираторная / легочная медицинаРевматологияСпортивная медицина / наукаХирургия (общая) Хирургия травмТоксикологияТрансплантационная хирургияУрологияСосудистая хирургияВироло у меня нет медицинской специальности
Каковы ваши условия работы? Больница на 250 коекБольница на более 250 коекУправление престарелыми или хосписы Психиатрическое или реабилитационное учреждениеЧастная практикаГрупповая практикаКорпорация (фармацевтика, биотехнология, инженерия и т. Д.) Докторантура Университета или медицинского факультета Магистратура или 4-летнего академического университета Общественный колледж Правительство Другое
Профилактическое жаропонижающее лечение у детей, получающих бустерную дозу пневмококковой конъюгированной вакцины GSK1024850A — Full Text View
Пороговое значение для основной лихорадки (ректальная температура) составляло 39.0ºC.
Запрошенные оцениваемые местные симптомы включали боль, покраснение и припухлость. Под любым понималось любое проявление указанного симптома независимо от его интенсивности. Боль 3 степени определялась как крик при движении / спонтанном болевом движении конечностью. Покраснение / припухлость 3 степени определялось как покраснение / припухлость на расстоянии более 30 миллиметров (мм) от места инъекции.
Запрошенные оцениваемые общие симптомы включали сонливость, жар (ректальная температура ≥ 38,5 ° C), раздражительность и потеря аппетита. Под любым понималось любое проявление указанного симптома независимо от интенсивности и отношения к вакцинации. Сонливость 3 степени определялась как сонливость, препятствующая нормальной активности. Лихорадка 3 степени была определена как ректальная температура> 40.0 ° С. Раздражительность 3 степени определялась как плач, который невозможно успокоить / предотвратить нормальную активность. Потеря аппетита 3 степени была определена как отсутствие еды. Связанные были определены как запрошенные симптомы, оцененные исследователем как причинно связанные с исследуемой вакцинацией.
В качестве результата измерения не были представлены статистические данные для всех групп в исходный период.Результаты были сведены в таблицу по базовым группам, за исключением групп Synforix PRE и Synforix POST, для которых результаты были представлены для групп Pooled Synforix PRE и POST.
Незапрошенный НЯ охватывает любое нежелательное медицинское происшествие у объекта клинического исследования, временно связанное с использованием лекарственного препарата, независимо от того, считается ли оно связанным с лекарственным средством и сообщается в дополнение к тем, которые запрашиваются во время клинического исследования, и любые запрошенные симптомы с появлением вне указанного периода наблюдения за запрошенными симптомами.Любой был определен как возникновение любого нежелательного НЯ независимо от степени интенсивности или отношения к вакцинации.
Оцениваемые серьезные нежелательные явления (СНЯ) включают медицинские происшествия, которые привели к смерти, являются жизнью угрожающие, требуют госпитализации или продления госпитализации или приводят к инвалидности / нетрудоспособности.
Результаты были сведены в таблицу только для Mencevax + Infanrix Hexa Group в соответствии со спецификацией оценки результатов протокола.
Определенные серотипы пневмококков включает пневмококковые серотипы 1, 4, 5, 6B, 7F, 9V, 14, 18C, 19F и 23F (Anti-1, 4, 5, 6B, 7F, 9V, 14, 18C, 19F и 23F).Концентрации антител против 1, 4, 5, 6B, 7F, 9V, 14, 18C, 19F и 23F измеряли с помощью иммуноферментного анализа ингибирования 22F (ELISA).
Порог серопротекции для анализа составлял ≥ 0,2 микрограмма на миллилитр (мкг / мл).
Определенные серотипы пневмококков включали серотипы пневмококков 1, 4, 5, 6B, 7F, 9V, 14, 18C , 19F и 23F (Anti-1, 4, 5, 6B, 7F, 9V, 14, 18C, 19F и 23F).
Концентрации антителпротив 1, 4, 5, 6B, 7F, 9V, 14, 18C, 19F и 23F измеряли с помощью иммуноферментного анализа с ингибированием 22F (ELISA).
Пороговое значение серопозитивности для анализа составляло ≥ 0,05 мкг на миллилитр (мкг / мл).
титров OPA против пневмококковых серотипов 1, 4, 5, 6B, 7F, 9V, 14, 18C, 19F и 23F (Opsono-1, -4, -5, -6B, — 7F, -9V, -14, -18C, -19F и -23F) были рассчитаны, выражены как средние геометрические титры (GMT) и сведены в таблицу.Пороговое значение серопозитивности для анализа составляло ≥ 8.
Пороговое значение серопозитивности для анализа составляло ≥ 100 единиц иммуноферментного анализа (ELISA) на миллилитр (EL.U / мл).
Anti- Концентрации антител 6A и 19A измеряли с помощью иммуноферментного анализа ингибирования 22F (ELISA).
титров OPA против пневмококков серотипов 6A и 19A (Opsono-6A и 19A) были рассчитаны, выражены как средние геометрические титры (GMT) и сведены в таблицу. Пороговое значение серопозитивности для анализа составляло ≥ 8.
Оцененные пороговые значения составляли 1: 8 и 1: 128 для менингококковых полисахаридов A, C, W-135 и Y в сыворотке бактерицидных антител с использованием детенышей кролика. комплемент для анализа (rSBA-MenA, rSBA-MenC, rSBA-MenW-135 и rSBA-MenY).
Результаты были сведены в таблицу только для субъектов, получивших вакцину, включая соответствующие антигены (Mencevax + Infanrix Hexa Group).
Результаты были сведены в таблицу только для субъектов, получивших вакцину, включая соответствующие антигены (Mencevax + Infanrix Hexa Group).
Оцениваемые анти-PS: анти-PS meningitidis серогруппы A (анти-PSA), C (анти-PSC), W (анти-PSW-135) и Y (анти-PSY). Пороговые значения для концентраций анти-PS составляли 0,3 мкг / мл и 2,0 мкг / мл, табулированные для субъектов, получивших вакцину, включая соответствующие антигены (Mencevax + Infanrix Hexa Group).
Оценивали анти-PS: анти-PSA, анти-PSC, анти-PSW-135 и анти-PSY. Результаты были сведены в таблицу только для субъектов, получивших вакцину, включая соответствующие антигены (Mencevax + Infanrix Hexa Group).
Пороговое значение серозащиты для анализа было ≥ 0.1 международная единица на миллилитр (МЕ / мл).
Пороговое значение серозащиты для анализа составляло ≥ 10 милли международных единиц на миллилитр (мМЕ / мл). Результаты были сведены в таблицу только для субъектов, получивших вакцину, включая соответствующие антигены (Mencevax + Infanrix Hexa Group). Фиктивный нижний предел (LL) (0,0) и верхний предел UL (99999.9) вводили, когда количество проанализированных субъектов = 1.
Пороговое значение серозащиты для анализа составляло ≥ 0,1 международных единиц на миллилитр (МЕ / мл).
Серопозитивность пороговое значение для анализа составляло ≥ 5 единиц иммуноферментного анализа (ELISA) на миллиметр (EL.Ед / мл).
Пороговое значение серозащиты для анализа составляло ≥ 10 мМЕ / мл.
Пороговое значение серопротекции для анализа составляло ≥ 0,15 мкг / мл.
Пороговое значение серозащиты для анализа было ≥ 8.
Пороговое значение серопротекции для анализа составляло ≥ 10 мМЕ / мл.
Пороговое значение серопротекции для анализа было ≥ 8.
Результаты были сведены в таблицу для объединенной группы Synflorix и для группы Mencevax + Infanrix Hexa.
Результаты были сведены в таблицу для объединенной группы Synflorix и для группы Mencevax + Infanrix Hexa.
Результаты были сведены в таблицу для группы Mencevax + Infanrix Hexa и для объединенной группы Synflorix.
Результаты были сведены в таблицу для группы Mencevax + Infanrix Hexa и для объединенной группы Synflorix.
Результаты были сведены в таблицу для группы Mencevax + Infanrix Hexa и для объединенной группы Synflorix.
Результаты были сведены в таблицу для группы Mencevax + Infanrix Hexa и для объединенной группы Synflorix.

 28-32
28-32
